Проблема алкогольной кардиомиопатии
В настоящее время, в связи с широчайшей распространенностью алкоголизма в России, проблема своевременной диагностики и лечения заболеваний, ассоциированных с чрезмерным приемом спиртных напитков, стоит особо остро. Темпы прироста смертности, связанной с употреблением алкоголя в нашей стране, особенно в выходные дни, критически высоки, и мировое медицинское сообщество выражает озабоченность по этому поводу (12,22,24).
Несмотря на то, что алкогольная кардиомиопатия (АКМП) четко описана и с 1996 г. рассматривается ВОЗ в рамках дилатационной кардиомиопатии, а согласно МКБ выделена в отдельную нозологическую форму (I42.6), существуют определенные трудности в практической постановке данного диагноза, как в клинике, так и на секционном столе. Вразумительные схемы лечения АКМП на сегодняшний день не разработаны. Целью данного обзора является попытка рассмотреть с клинической точки зрения сущность феномена развития кардиомиопатии на фоне злоупотребления алкоголем.
МЕСТО АЛКОГОЛЬНОЙ КАРДИОМИОПАТИИ В НОЗОЛОГИИ ПОВРЕЖДЕНИЙ МИОКАРДА
Кардиомиопатии (от греч. kardia -сердце, mys, myos – мышца и pathos – страдание, болезнь) – группа болезней сердца, общим для которых является избирательное поражение миокарда. Этот термин был предложен W. Bridgen в 1957 году, а алкогольное поражение сердца впервые было описано еще в XIX веке. Оно было характерно для жителей Мюнхена, выпивавших в год около 430 литров пива.
В настоящее время экспертами ВОЗ принята следующая классификация кардиомиопатий (1995):
- дилатационные;
- гипертрофические;
- рестриктивные;
- аритмогенный правый желудочек;
- неклассифицируемые.
АКМП – приводящая к систолической дисфункции дилатация полостей сердца, развившаяся в связи с избыточным приемом алкоголя. Согласно данной классификации, АКМП относится ко вторичным токсическим дилатационным кардиомиопатиям (ДКМП). Отметим, что по оценкам разных авторов в 2-36% случаев дилатационная кардиомиопатия имеет алкогольную этиологию, в этом случае ее следует рассматривать в рамках АКМП (2,32,42).
МОРФОЛОГИЯ АЛКОГОЛЬНОЙ КАРДИОМИОПАТИИ
Клинические и гистологические признаки алкогольной и идиопатической дилатационной кардиомиопатий во многом схожи. Тем не менее, установление клинического диагноза «АКМП» имеет большое практическое значение, поскольку это одно из немногих потенциально обратимых состояний, ассоциированных с сердечной недостаточностью (СН), при котором полный отказ от алкоголя обыкновенно приводит к значительному улучшению насосной функции левого желудочка (ЛЖ).
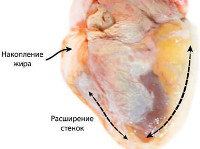
При АКМП макроскопически отмечается расширение всех полостей сердца при минимальной неравномерной гипертрофии миокарда. По мере усугубления СН дилатация прогрессирует. На секции обращает на себя внимание обычно массивное субэпикардиальное скопление жировой клетчатки; ввиду жировой дистрофии миокард может приобретать желтоватый оттенок. Важно отметить, что коронарные артерии при АКМП, как правило, остаются интактными или имеют довольно умеренные атеросклеротические поражения.
Гистологически АКМП характеризуется прежде всего вакуолизацией и мелкокапельной жировой дистрофией саркоплазмы большинства кардиомиоцитов. Также определяется внеклеточное ожирение в строме миокарда и вокруг интрамуральных сосудов. В одном поле может наблюдаться сочетание гипертрофии и атрофии кардиомиоцитов. Содержание липофусцина повышено, зерна пигмента распространяются от полюсов по всей саркоплазме. В миокарде могут встречаться небольшие круглоклеточные скопления, формирующиеся как реакция на повреждение. Миофибриллы беспорядочно расположены в этих кардиомиоцитах.
Нередко наблюдаются утолщение отдельных участков эндокарда по типу фиброэластоза, выраженный интерстициальный и периваскулярный фиброз всего миокарда. При ДКМП соединительная ткань локализуется преимущественно во внутренней трети миокарда.
Некоторые авторы обнаруживают очаговую лимфогистиоцитарную инфильтрацию миокарда с примесью плазматических клеток и эозинофилов, а также признаки аллергического поражения сосудов (32).
При электронной микроскопии впечатляет реорганизация митохондрий – органелл-мишеней этанола. На ранних стадиях происходит пространственная реорганизация митохондриального ретикулума: межмитохондриальные контакты исчезают, и митохондрии образуют отдельные кластеры, равномерно распределенные по миоцитам. На поздних стадиях происходят необратимые деструктивные изменения ультраструктуры митохондрий. Появляются гигантские и разделенные мембраной митохондрии. Внутри митохондрий появляется множество липофусциновых гранул – предшественников саркоплазматических липофусциновых гранул. При прогрессировании данного заболевания формируются межмитохондриальные контакты, образованные соединением не только наружных, но и внутренних мембран соседних митохондрий. В целом, популяции митохондрий в кардиомиоцитах присуща гетерогенность (Сударникова Ю.В., 2000).
Характерные изменения можно обнаружить и в других органах. Например, в надпочечниках, где при АКМП увеличивается содержание катехоламинсодержащих структур, что, по-видимому, вызвано увеличением биосинтеза гормонов в железе и задержкой их выделения в кровяное русло. При ДКМП, напротив, отмечается количественное уменьшение катехоламинсодержащих в медулле, что, вероятно, обусловлено, с одной стороны, ослаблением синтетической активности хромаффиноцитов, с другой – повышенным выбросом гормонов в кровь (28).
ПАТОФИЗИОЛОГИЯ АЛКОГОЛЬНОЙ КАРДИОМИОПАТИИ
Структура неразрывно связана с функцией. Каким же образом формируются описанные изменения, клиническим выражением которых являются дисфункция желудочков сердца и снижение сократимости миокарда?
Главным этиологическим фактором развития алкогольной кардиомиопатии является хронический избыточный прием алкоголя. По оценкам разных авторов, истинная АКМП обычно развивается при потреблении алкоголя в количестве, эквивалентном ≈100 мл чистого этанола, ежедневно в течение 10-20 лет. Эти цифры могут показаться внушительными, и здесь необходимо вспомнить о том, что среднее потребление алкоголя в России на душу населения колеблется около отметки 15 л, что соответствует 40 мл чистого этанола в день. 82% взрослого мужского населения России являются потребителями спиртного, а каждый пятый из этого множества постоянно злоупотребляет алкоголем (12, 22, 24).
ВОЗМОЖНЫЕ МЕХАНИЗМЫ ТОКСИЧЕСКОГО ДЕЙСТВИЯ АЛКОГОЛЯ НА КАРДИОМИОЦИТЫ
Эффекты алкоголя представляются дозозависимыми: рост вероятности развития ИБС отмечают как при полном воздержании от алкоголя, так и при злоупотреблении им (19). Очертим круг возможных механизмов кардиомиопатогенного действия этанола.
Наиболее важными из них представляются следующие:
- влияние на метаболизм и энергообеспечение клетки;
- прямое токсическое действие ацетальдегида и этанола на синтез белка;
- срыв сопряжения между возбуждением и сокращением;
- свободнорадикальное повреждение;
- нарушение липидного обмена;
- дисбаланс катехоламинов и других гормонов;
- ионный дисбаланс;
- воздействие на цитоскелет;
- активация провирусов;
- изменение процессов возбуждения и проведения в сердечной мышце;
- токсическое действие спиртных напитков, обусловленное примесями металлов (например, кобальта).
- Часть «алкогольного» ацетил-SKoA не окисляется в цикле Кребса, а используется для синтеза липидов (в печени). В миокарде же сходным образом ингибируется окисление липидов, что и приводит к жировой дистрофии.
- Восстановленные интермедиаты начинают окислятся не на первом комплексе ЦПЭ в митохондриях (НАДН-дегидрогеназа ингибирована), а на втором, НАД-независимом, коим является сукцинатдегидрогеназа. Окисление глюкозы и гликогенолиз также ингибируются, морфологическим эквивалентом чего являются значительные скопления гликогена внутри вакуолей кардиомиоцитов.
Показано, что этанол ингибирует синтез белка в кардиомиоцитах только в летальных концентрациях, в то время как даже низкие концентрации ацетальдегида (сопоставимые с таковыми у больных АКМП) значимо угнетают его (18). Кроме того, ацетальдегид опосредованно оказывает положительный хроноионтропный эффект на кардиомиоциты. Он, по всей видимости, достигается за счет повышения высвобождения норадреналина из симпатических нервных волокон.
Как уже отмечалось, при АКМП в надпочечниках накапливаются избыточные количества катехоламинов. Таким образом, характерная для АКМП дисфункция миокарда развивается при двойном дисбалансе катехоламинов: нейромедиаторов в синаптической щели (норадреналин) и гормонов в крови, омывающей миокард (адреналин).
Интересно, что назначение в эксперименте пропранолола с целью нивелирования излишнего влияния катехоламинов, как и предполагалось, сводит на нет положительные инотропный и хронотропный эффекты ацетальдегида, но не влияет на снижение синтеза белка! Значит, ингибирование синтеза белка ацетальдегидом опосредуется другим, отличным от катехоламинового, механизмом (3).
Нарушение сопряжения между возбуждением и сокращением. В 1990 году Guarnieri et al. в серии блестящих экспериментов на изолированной сосочковой мышце, перфузируемой раствором этанола, доказали, что алкоголь вмешивается в мышечное сокращение и нарушает его. Критическим этапом здесь представляется взаимодействие между Са 2+ и миофибриллами. Кроме того, алкоголь в высоких концентрациях проявляет себя как антагонист Са 2+ и Na + -каналов. После прекращения подачи этанола к кардиомиоцитам данные эффекты исчезали. Авторы предположили, что увеличение концентрации Са 2+ в цитозоле кардиомиоцитов может улучшить сократительную функцию кардиомиоцитов.
РАЗВИТИЕ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
Освещенные выше механизмы, реализуя свое пагубное действие на сердце, приводят, в конечном итоге, к развитию СН. Принципиально важным процессом является ремоделирование сердца. Это понятие включает в себя: нарушение структуры сократительного аппарата кардиомиоцитов, их функциональную асимметрию, изменение межклеточных взаимодействий, интерстициальный фиброз, деспирализацию хода мышечных пучков и изменение формы полостей сердца. Употребление термина «ремоделирование» в данном аспекте спорно, так как он скорее указывает на обратное развитие патологических изменений, нежели на их формирование. Возможно, такое понятие, как «демоделирование сердца», более соответствующее приведенной дефиниции, войдет в кардиологический актив, при этом процессы, происходящие в миокарде при назначении (ß-блокаторов и иАПФ, можно будет оправданно называть ремоделированием.
Субклинически на стадии формирования интерстициального фиброза увеличивается ригидность стенки желудочка. Конечно-диастолическое (КД) давление растет на фоне снижения КД объема. Именно так формируется диастолическая дисфункция.
В дальнейшем, при АКМП на передний план выходит систолическая дисфункция миокарда, которая и приводит к СН.
Параллельно этому происходит растягивание фиброзных колец клапанов сердца, обусловленное дилатацией желудочков. В первую очередь это касается митрального клапана. Следствие данного процесса – клапанная регургитация, которая приводит к дилатации полостей предсердий, а впоследствии – к легочной гипертензии. Последняя, однако, редко достигает высокой степени при АКМП.
В настоящее время в России диагноз «АКМП» может быть установлен кардиологом без психиатрической консультации больного, поэтому четкие критерии данного состояния особенно востребованы.
Диагностика АКМП сложна и должна включать в себя непосредственное обследование больного, сбор алкогольного анамнеза, лабораторные и инструментальные методы исследования. Следует учитывать, что клиническая картина АКМП сходна с ДКМП.
Типичный больной АКМП – мужчина 30-55 лет, жалующийся на боли в сердце, одышку, с признаками избыточного потребления алкоголя без сопутствующей патологии печени.
Боль при АКМП обычно появляется на следующий день после алкогольного эксцесса, а чаще – после нескольких дней злоупотребления алкоголем. При этом она локализуется в области соска, верхушки сердца, иногда захватывая всю предсердечную область. Обычно боль проявляется постепенно, исподволь, бывает ноющей, тянущей, колющей. Для нее нехарактерны приступообразность, связь с физической нагрузкой и купирование приемом нитратов. На Эхо-КГ при АКМП, в отличие от ИБС, наблюдается дилатация полостей сердца со снижением сократимости миокарда, не имеющим очагового характера.
Объективным методом, помогающим в диагностике кардиомиопатии и дифференциальной диагностике АКМП и ДКМП, является прижизненная субэндокардиальная биопсия миокарда с морфологическим исследованием.
СТРАТЕГИЯ ЛЕЧЕНИЯ АЛКОГОЛЬНОЙ КАРДИОМИОПАТИИ
Терапия АКМП может быть признана адекватной, только если она проводится по трем следующим направлениям:
- предотвращение эпизодов приема алкоголя;
- профилактика и лечение СН;
- коррекция метаболических нарушений, вызвавших АКМП.
Стандартное лечение СН при АКМП само по себе мало отличается от лечения СН другой этиологии и подробно рассмотрено в соответствующих руководствах. В данной работе считаем важным обратить внимание на перспективы метаболической терапии АКМП и сопутствующей СН.
Именно метаболическая терапия является патогенетически обоснованным методом лечения АКМП как заболевания, развившегося именно вследствие патологических метаболических сдвигов в биохимическом континууме кардиомиоцитов. Наиболее многообещающими в этом отношении представляется использование лекарственных средств с цитопротективным эффектом: триметазидин, левокарнитин, фосфокреатин и др. Восстановление потенциально обратимо нарушенного метаболизма возможно при таком назначении препаратов, чтобы каждый предыдущий создавал субстраты для действия последующего медикамента.
В такой схеме триметазидин работает на первом рубеже. Он переключает метаболизм миокарда с использования жирных кислот на аэробный распад глюкозы (как более эффективный путь), ингибируя митохондриальную кетоацил-СоА-тиолазу. Таким образом, цикл Кребса «стимулируется» вступающим в него дополнительным пируватом.
Новинкой фармацевтического рынка является препарат Ангиозил ® ретард – высококачественный препарат триметазидина.
Ангиозил ® ретард выпускается в таблетках с контролируемым высвобождением, что, на настоящий момент, является самой современной и востребованной лекарственной формой, позволяющей поддерживать фармакологически активную концентрацию триметазидина в крови в течение длительного времени.
Перспектива использования именно триметазидина (Ангиозил ® ретард) в лечении АКМП делает реально достижимой главную цель метаболической терапии – ускорение всей цепочки реакций от окисления глюкозы и жирных кислот до фосфорилирования актина. Такой подход может быть эффективным как в повышении фракции выброса, так и в обращении вспять дистрофических изменений. Степень приверженности к терапии, как известно, тесно коррелирует с кратностью приема препарата. По этой причине все чаще выбор падает на ретардированные формы триметазидина (Ангиозил ® ретард), который применяется 2 раза в сутки, что удобно для пациента.
В России экономические аспекты терапии приобретают особое значение. Стоимость препарата, особенно, когда речь идет о необходимости проведения комбинированного лечения, во многом определяет выбор всей схемы лечения АКМП, как и любых других нозологий.
Поэтому все чаще врачи отдают предпочтение качественным дженерическим препаратам, которые подтвердили свою эффективность, хорошую переносимость и при этом доступным для пациентов.
Ангиозил ® ретард является высококачественным дженерическим препаратом триметазидина российского производства с подтвержденной биоэквивалентностью с более дорогостоящим оригинальным препаратом.
Сумма этих качеств позволяет препарату Ангиозил ® ретард быть современным средством эффективной цитопротекции, при этом оставаясь доступным самому широкому кругу пациентов.
Таким образом, АКМП в настоящее время является значимой проблемой, особенно в России. Хотя определенные звенья патогенеза данного заболевания выяснены, полное понимание связи между этиологией и клиникой еще предстоит обрести.
Еще одной важной задачей является разработка четких схем лечения АКМП, которые позволили бы достичь значимого клинического успеха в лечении этой патологии.
Роль ретардированных триметазидинов (Ангиозил ® ретард) в этом процессе трудно переоценить.
В идеале, хорошо спланированное рандомизированное клиническое исследование с применением метаболической терапии, в первую очередь триметазидина ретард, сможет помочь найти оптимальную схему лечения АКМП.
Алкогольная кардиомиопатия
Алкогольная кардиомиопатия — это поражение сердечной мышцы, которое формируется на фоне чрезмерного употребления спиртных напитков, проявляется разнообразными морфологическими, функциональными, клиническими нарушениями. Пациенты жалуются на боль за грудиной, одышку, отеки, похолодание нижних конечностей. Возможно развитие сердечной недостаточности, смертельно опасных нарушений ритма, тромбоэмболии. Алкогольная кардиомиопатия диагностируется с помощью ЭКГ, Эхо-КГ, рентгенографии. Лечение консервативное, при необратимых изменениях органа показана пересадка сердца.
МКБ-10
Общие сведения
Алкогольное поражение миокарда — частая причина кардиомиопатии. Встречаемость определяется распространенностью алкоголизма в популяции. Заболевание чаще развивается у людей среднего возраста, систематически употребляющих алкоголь на протяжении длительного времени. Среди пациентов отмечается преобладание лиц мужского пола. Вероятность патологии увеличивается при курении, стрессах, наличии других факторов, способствующих возникновению болезней сердца и сосудов. На алкогольную кардиомиопатию приходится не менее 30% случаев дилатационной кардиомиопатии.

Причины
Главным этиофактором является продолжительное употребление большого количества спиртных напитков, обычно – в эквиваленте 100 мл чистого этанола каждый день в течение 10-20 лет (по данным статистики, в России среднее потребление алкоголя в год на одного человека составляет от 11 до 14 литров или около 35-40 мл в день). Заболевание диагностируется у 50% хронических алкоголиков. К факторам, способствующим возникновению кардиомиопатии, относят наследственную предрасположенность, иммунные нарушения, нерациональное питание, хронические стрессы, переутомление, курение.
Патогенез
Негативное влияние на миокард, прежде всего, оказывают токсические продукты метаболизма алкоголя, преимущественно – ацетальдегид. Это вещество образуется клетками печени после расщепления этанола и затем поступает в кровоток. Достигая сердца, оно вызывает структурные и функциональные нарушения: негативно влияет на воспроизводство сократительных белков сердечной мышцы, снижает ее силу, нарушает метаболизм внутри кардиомиоцитов (транспорт липидов, калия, кальция).
Расстройства метаболизма и нарушения электролитного баланса становятся причиной аритмий, снижения функциональной активности сердца, развития фиброзных изменений. Существуют данные, свидетельствующие о том, что ацетальдегид влияет на синтез некоторых соединений, в частности – стимулирует продукцию провоспалительных цитокинов и белков, способных спровоцировать аутоиммунный ответ. Кроме того, при высоком содержании в крови прямое токсическое действие на сердце может оказывать непосредственно этанол и различные вещества, добавляемые в алкогольные напитки — примеси металлов (например, кобальта), красители, консерванты.
Классификация
Систематизация видов алкогольной кардиомиопатии осуществляется с учетом особенностей клинической симптоматики, степени выраженности тех или иных проявлений. Деление достаточно условно, поскольку признаки заболевания отличаются вариабельностью — симптомы, соответствующие разным типам болезни, могут выявляться у одного больного. Выделяют четыре формы патологии:
- Классическая. В клинической картине доминирует сердечная недостаточность. При прекращении употребления алкоголя отмечается положительная клиническая и эхокардиографическая динамика, чем дольше длится период воздержания – тем лучше становится состояние пациента. Возобновление приема приводит к быстрому ухудшению состояния, повторному появлению и усугублению симптомов.
- Псевдоишемическая. Основное проявление — колющие или ноющие боли в кардиальной области при наличии изменений ЭКГ, свойственных ишемической болезни сердца. Кардиалгии возникают после употребления алкоголя, не связаны с физическими нагрузками, не купируются нитроглицерином. Выраженность симптоматики постепенно прогрессирует.
- Аритмическая. В клинике преобладают нарушения сердечного ритма. У 20% пациентов обнаруживается мерцательная аритмия, реже выявляется экстрасистолия, тахикардия, трепетания или фибрилляция предсердий. Особенностью аритмий алкогольной этиологии является их возникновение после массивного приема этанолсодержащих напитков. Нарушения ритма могут быть первым и нередко единственным симптомом кардиомиопатии.
- Смешанная. Сочетает проявления всех предыдущих вариантов поражения миокарда. Считается наиболее неблагоприятной, поскольку симптомы взаимно усугубляют друг друга, что значительно ухудшает прогноз заболевания. У 30-40% пациентов с данным видом кардиомиопатии на ЭКГ определяются признаки, свидетельствующие о предрасположенности к тяжелым желудочковым нарушениям ритма, внезапной сердечной смерти.
Симптомы алкогольной кардиомиопатии
Начало заболевания характеризуется неспецифическими проявлениями, возникающими вследствие функциональных нарушений деятельности различных органов и систем через 4-5 лет после систематического употребления больших объемов спиртных напитков. Больные жалуются на быструю утомляемость после незначительных физических нагрузок, слабость, сонливость, повышенное потоотделение. При интенсивной нагрузке возможны продолжительные боли в грудной клетке, в области затылка. Нарушения ритма представлены экстрасистолией, тахикардией, ощущением замирания сердца. Вегетативные расстройства включают чувство жара, дрожание рук, покраснение кожи лица, возбужденность или заторможенность. Обычно симптомы появляются на следующий день после алкогольного эксцесса. В период воздержания от алкоголя интенсивность проявлений снижается. Симптоматика может сохраняться до 10 лет.
При продолжении систематического потребления этанолсодержащих напитков развивается гипертрофия миокарда, быстро сменяющаяся дилатацией. Камеры сердца расширяются, их сократительная способность снижается, что становится причиной сердечной недостаточности, застоя крови в малом и большом круге кровообращения. Наблюдается постоянная одышка, к клинической картине заболевания добавляются приступы удушья в ночное время, отеки нижних конечностей, кашель (сухой или с небольшим количеством светлой мокроты). Может выявляться синюшность, похолодание рук, ног.
При отсутствии лечения на фоне кардиомиопатии развиваются необратимые структурные изменения внутренних органов. Из-за расстройств циркуляции нарушается работа почек, в организме накапливаются токсичные продукты обмена, негативно влияющие на деятельность ЦНС и внутренних органов. Поражение нервной системы ведет к энцефалопатии, проявляющейся снижением когнитивных функций, немотивированной агрессией, озлобленностью, неуверенной походкой, нарушениями сна. На терминальной стадии наблюдаются грубые нарушения со стороны нервной системы, прогрессирование сердечной, почечной и печеночной недостаточности, приводящее к гибели больного.
Осложнения
При алкогольном поражении миокарда отмечается высокий риск возникновения осложнений, в том числе – жизнеугрожающих. Наиболее распространенным последствием является критическое нарушение ритма — фибрилляция желудочков, которая характеризуется неэффективными сокращениями и без медицинской помощи приводит к остановке сердца. На фоне функциональной недостаточности сердечной мышцы замедляется движение крови в камерах, нарушаются ее реологические свойства, повышается вероятность тромбоэмболических осложнений с развитием инсульта, инфаркта миокарда, острой почечной недостаточности, некроза различных отделов ЖКТ.
Диагностика
Диагностику данной патологии осуществляет терапевт или кардиолог. Поскольку пациенты часто скрывают факт злоупотребления спиртными напитками, при подозрении на кардиомиопатию алкогольного генеза опрашивают родственников больных, при выявлении соответствующей этиологии назначают консультацию нарколога для выбора оптимальной тактики лечения зависимости. Перечень диагностических мероприятий включает:
- Объективное обследование. Может обнаруживаться беспокойное или заторможенное поведение, синюшность кончиков пальцев, носа, ушей, верхней части грудной клетки. При пальпации отмечается повышенная потливость, отеки и похолодание конечностей, набухание и пульсация сосудов шеи. Увеличение размеров сердца при перкуссии свидетельствует о гипертрофии или дилатации его камер. Аускультативно определяются патологические шумы, характерные для структурных изменений миокарда, клапанов.
- Электрокардиография. Является базовым инструментальным методом исследования, позволяет выявить нарушения ритма, получить данные об органическом поражении миокарда, предположить его токсическую этиологию. ЭКГ может дополняться суточным мониторированием по Холтеру. При отсутствии противопоказаний назначают велоэргометрию.
- Эхокардиография.ЭхоКГ применяется для оценки состояния коронарных артерий и клапанного аппарата, обнаружения гипертрофии и дилатации миокарда, снижения скорости кровотока, определения давления в камерах. Выполняется для дифференциальной диагностики кардиомиопатии и перикардитов.
- Рентгенография ОГК. На рентгенограммах грудной клетки визуализируются признаки увеличения камер сердца, реже дилатация восходящей аорты. Методика используется для уточнения состояния других крупных сосудов, выявления патологических образований. На основании снимков можно заподозрить пороки клапанов.
Дифференциальная диагностика кардиомиопатии алкогольной этиологии проводится с заболеваниями со сходной клинической картиной: стенокардией, ишемической болезнью сердца, инфарктом миокарда, расслаивающейся аневризмой аорты, плевритом, пневмонией. Исключаются другие виды кардиомиопатий: рестриктивная, гипертрофическая, аритмогенная дисплазия правого желудочка.
Лечение алкогольной кардиомиопатии
Комплексная терапия заболевания включает прекращение употребления этанолсодержащих напитков, борьбу с сердечной недостаточностью, коррекцию расстройств метаболизма, восстановление функций других органов. Положительный эффект от курсового лечения возможен на ранней стадии болезни при отсутствии необратимых нарушений. На поздних этапах необходим непрерывный прием лекарственных препаратов. Выделяют следующие направления лечения кардиомиопатии:
- Изменение образа жизни. Предусматривает полный отказ от алкоголя, исключение курения. Назначается диета с большим количеством белка, ограничением соли и жиров. Предпочтение отдается приготовленным на пару, тушеным или отварным блюдам, питание осуществляется небольшими порциями 4-6 раз в день. Суточное потребление жидкости составляет не более 1,5 литров. Важны достаточные физические нагрузки, здоровый сон, снижение уровня стресса.
- Медикаментозная терапия. Является основой лечения заболевания, предусматривает использование нескольких групп препаратов, которые назначаются индивидуально с учетом симптоматики. Для нормализации артериального давления применяются антигипертензивные средства, для предотвращения нарушений ритма — антиаритмики, для устранения отеков – мочегонные, для снижения уровня холестерина крови — статины. При тяжелом течении план лечения дополняют сердечными гликозидами для купирования приступов тахиаритмий, антиагрегантами и антикоагулянтами для предотвращения тромбоэмболических осложнений.
- Хирургическое вмешательство. При неэффективности консервативной терапии, быстром прогрессировании алкогольной кардиомиопатии с высоким риском развития опасных осложнений рассматривается вопрос о трансплантации сердца. Метод обеспечивает высокую 10-летнюю выживаемость (порядка 75%), применяется при удовлетворительном состоянии организма, отсутствии грубых психических и интеллектуальных нарушений. Недостатками методики являются травматичность, высокая стоимость, дефицит донорских органов.
Прогноз и профилактика
На ранних стадиях заболевания при условии полного отказа от алкоголя и своевременном начале лечения прогноз благоприятный. При развитии необратимых изменений сердечной мышцы отмечается существенное сокращение продолжительности жизни. Профилактика кардиомиопатии является не только медицинской, но и социальной задачей, включает в себя меры по борьбе с алкоголизмом: информирование населения об основных принципах здорового образа жизни, ограничение рекламы алкогольных напитков и их распространения среди молодежи на законодательном уровне. Превентивные меры также предполагают доведение до общественности сведений о последствиях длительной алкогольной интоксикации, ее влиянии на сердце, другие органы и системы.
1. Алкогольная кардиомиопатия/ Рябенко Д.В., Корниенко Т.М.// Украинский кардиологический журнал. – 2010 – №4.
2. Алкогольная кардиомиопатия: основные аспекты эпидемиологии, патогенеза и лекарственной терапии/ Юсупова А.О.// Рациональная Фармакотерапия в Кардиологии. – 2014 – №10(6).
3. Алкогольная кардиомиопатия (методические рекомендации для врачей интернов и судебно-медицинских экспертов)/ Малинина Е.И., Казымов М.Л., Кочоян А.Л.; под ред. Б.А. Саркисяна. — 2007.
4. Алкогольное поражение сердца/ Гуревич М.А. , Кузьменко Н.А.// Русский медицинский журнал. – 2016 – №19.
Алкогольная кардиомиопатия
Систематическое злоупотребление спиртными напитками может привести к появлению симптомов такого опасного заболевания как алкогольная кардиомиопатия. Это чрезвычайно распространенная патология, вызванная негативным воздействием этанолового спирта на ткани миокарда сердца. В ЕС каждый третий диагноз «кардиомиопатия» приходится именно на алкогольную разновидность. В 35% случаев фиксируются крайне негативные последствия этого заболевания. Такого исхода можно избежать, если вовремя взяться за собственное здоровье, посетить квалифицированного кардиолога, пройти диагностику на современном оборудовании и начать лечение.
Что такое алкогольная кардиомиопатия?
Именно алкоголь и его токсическое воздействие вызывает патологические изменения в тканях миокарда. В свою очередь из-за этого нарушаются функции сердечной мышцы, кровообращение, снабжение организма кислородом и питательными веществами. Смертность при алкогольной кардиомиопатии в различных странах Европы составляет от 20 до 35%. Иначе говоря, каждый пятый пациент с данным диагнозом не доживает до старости.
Известны 3 клинических формы заболевания:
классическая, главный признак которой – сердечная недостаточность с традиционными симптомами;
псевдоишемическая характеризуется сильными и длительными болями в груди после приема алкоголя, изменениями на ЭКГ, как при диагностике ИБС;
аритмическая сопровождается, соответственно, различными типами аритмии и симптомами: ощущением нехватки воздуха, слабостью, чрезмерной потливостью.
Причины алкогольной кардиомиопатии
Известно, что в целом кардиомиопатия – это сердечные заболевания с неясными причинами. Она классифицируется как первичная (с изменениями на генетическом уровне) и вторичная (спровоцированная другими факторами, заболеваниями). Вторичная кардиомиопатия зачастую проявляется и в алкогольной форме. В ряде случаев она сопровождается начальными признаками цирроза печени. Спиртное ухудшает всасываемость кишечника, и обмен веществ нарушается: сердцу для нормальной работы не хватает витамина B, кальция и др.
Причина патологии в данном случае одна – чрезмерное употребление в течение 4-5 лет этанола (более 8 л в год), составляющего основу спиртных напитков. Бесконтрольное увлечение им в больших дозах может дать стремительный негативный эффект. Воздержание вызывает улучшение, которое нивелируется при приеме очередной дозе алкоголя.
Алкогольная кардиомиопатия: симптомы
Зачастую пациенты, злоупотребляющие алкоголем, отказываются признавать опасными симптомы сердечной недостаточности, которые появляются у них на следующий день после чрезмерных возлияний. Более того, все симптомы списываются на похмельный синдром.
Кроме того, существует ряд симптомов алкогольной кардиомиопатии, на которые вовсе не обращают внимание, например, расстройство сна, частые головные боли, отеки конечностей. Между тем, это – свидетельство неудовлетворительной работы сердца, печени и почек.
Со временем алкогольная кардиомиопатия проявляется более явными симптомами:
увеличение массы тела или похудение;
становятся заметными сосуды на носу;
кожа лица приобретает красноватый оттенок;
Первое беспокойство пациент проявляет уже при явных признаках аритмии, одышке при физической нагрузке, длительных болях в сердце. Он может жаловаться на ощущение холода в конечностях или, наоборот, ощущение жара. Ночью могут мучить не проходящие головные боли, удушье.
Возраст пациентов, в котором могут проявляться симптомы алкогольной кардиомиопатии достаточно разнообразен, однако первые признаки могут появиться уже в 30-летнем возрасте, когда человек мало обращает внимание на недомогание. Женщинам в целом не присуще данное заболевание (хотя развивается оно у них за более короткий срок), и основную статистику пополняют мужчины от 30 до 55 лет.
Выявить патологию можно уже на ранней стадии посредством современных методов аппаратной диагностики. В частности эхокардиография (УЗИ сердца) детально информирует об изменениях в миокарде и необходимости начать лечение и изменить образ жизни.
Стадии алкогольной кардиомиопатии и их симптомы
В медицине выделяют 3 основных этапа развития алкогольной кардиомиопатии. Первый их них может растянуться на десятилетие, в течение которого вы можете периодически замечать отдельные симптомы: раздражительность, головные боли, нехватку воздуха. Но, как мы уже отметили, многие пациенты предпочитают не придавать им значение. Между тем, на этом этапе в организме развиваются нарушения обмена веществ, а в структуре тканей миокарда происходят негативные изменения.
Приблизить второй этап может систематическое употребление алкоголя в больших дозах. В таком случае более сильные симптомы алкогольной кардиомиопатии проявятся уже через 4-5 лет. На данной стадии вы станете замечать такие симптомы, как отеки, посинения кончиков пальцев, появление беспричинного кашля. В миокарде уже активно развиваются гипертрофические явления, артериальная гипертензия. При обследовании врач обнаружит в сердце глухие тона. Этот этап также характеризуется поражением почек, печени, других органов ЖКТ (гастрит, язва). Может развиться асцит с крайне негативными последствиями.
Если не начать менять свою жизнь на втором этапе, затем в миокарде могут начаться необратимые процессы – часть его тканей станет постепенно отмирать, замещаясь соединительной тканью. Так развивается кардиосклероз, сопровождаемый явными нарушениями сердечного ритма, симптомами сердечной недостаточности (продолжительные сильные боли в груди, одышка, потливость, слабость, быстрая утомляемость и др.).
При запущенной кардиомиопатии пациенты выглядят изможденными, их кожа приобретает желтый оттенок. Обследование обнаруживает увеличение размеров сердца и патологические изменения в его структуре. При отсутствии лечения прогноз в данном случае крайне негативный.
Диагностика алкогольной кардиомиопатии
По своим симптомам алкогольная кардиомиопатия напоминает стенокардию, поэтому врач с недостаточной квалификацией может ошибиться в диагнозе и назначить малоэффективное лечение.
В то же время квалифицированный специалист на основании результатов УЗИ сердца и ЭКГ поставит точный диагноз и выработает грамотную методику лечения алкогольной кардиомиопатии. Современное ультразвуковое оборудование определяет расширение полостей сердца, утолщение стенок желудочков. А при проведении электрокардиограммы заметны нарушения ритма, трепетание предсердий.
Алкогольная кардиомиопатия: лечение
Сразу отметим, что лечение не будет иметь никакого эффекта, если при этом не отказаться от алкоголя. Даже малые его дозы сведут лечение на нет. Если ваших собственных сил недостаточно для этого, необходимо прибегнуть к помощи профессионального нарколога, который уменьшит тягу к спиртному.
Для лечения алкогольной кардиомиопатии придется запастись терпением – это достаточно длительный процесс, длящийся от нескольких месяцев до нескольких лет. В это время будут постепенно восстанавливаться функции миокарда, а в его тканях начнется регенерация, т.е. оздоровление.
Огромное значение отводится медикаментозному лечению алкогольной кардиомиопатии. Вам необходимо принимать современные препараты:
адреноблокаторы, останавливающие рост стенок миокарда;
гликозиды, снимающие симптомы сердечной недостаточности;
антиаритмические препараты, стабилизирующие ритм сердца;
диуретики для избавления от отеков.
Отдельно врач выписывает витамины, калий, препараты для восстановления метаболизма.
Специалист разработает для вас специальную белково-витаминную диету. Параллельно будет проводиться лечение печени, почек и др. пораженных болезнью органов. Важно восстановить их общую функциональность, чтобы не допустить крайне негативного исхода.
Прогноз
Наиболее благоприятный прогноз – при условии, что заболевание выявлено на ранней стадии и начато своевременное его лечение. В запущенных же случаях пациент находится под постоянным риском летального исхода. Именно поэтому крайне важно обращать внимание на ранние симптомы и обращаться за помощью к кардиологу.
Современное лечение алкогольной кардиомиопатии в CBCP
Если вы заметили у себя неприятные симптомы алкогольной кардиомиопатии, вас ждут в Центре патологии органов кровообращения CBCP. Здесь к вашим услугам кардиологи высокой квалификации, новейшее диагностическое оборудование экспертного класса. Мы разработаем для вас индивидуальные программы лечения алкогольной кардиомиопатии. А в случае проведения операции предложим действенную методику восстановления на основе инновационных технологий, применяемых в аналогичных клиниках США, Европы и Израиля. Чем раньше вы обратитесь к нам, тем больше у врачей шансов восстановить ваше здоровье!
Алкогольная кардиомиопатия (методические рекомендации для врачей интернов и судебно-медицинских экспертов)

Алкогольная кардиомиопатия (методические рекомендации для врачей интернов и судебно-медицинских экспертов) / Малинина Е.И., Казымов М.Л., Кочоян А.Л.; под ред. Б.А. Саркисяна. — Барнаул: каф. судебн. медицины ФПК и ППС АГМУ, 2007. — 16 с.
Методические рекомендации составлены заведующей гистологическим отделением КГ’УЗ «АКБ СМЭ» Е.И. Малининой, заведующим Барнаульским моргом М.Л. Казымовым, аспирантом кафедры судебной медицины ФПК и ППС АГМУ Кочояном А.Л. под редакцией главного внештатного судебно-медицинского эксперта Управления Алтайского края по здравоохранению и фармацевтической деятельности, заведующего кафедрой судебной медицины ФПК и ППС АГМУ, Заслуженного врача РФ, д.м.н., профессора Саркисяна Б.А.
Методические рекомендации утверждены на заседании научно-производственного Совета по судебной медицине и патологической анатомии (протокол №2 от 19.04.2007 г.)
Рецензенты: заведующий кафедрой судебной медицины с основами права АГМУ, Заслуженный врач РФ, д.м.н., профессор В.Э. Янковский, заведующий кафедрой патологической анатомии АГМУ, д.м.н., профессор В.В. Климачев.
библиографическое описание:
Алкогольная кардиомиопатия (методические рекомендации для врачей интернов и судебно-медицинских экспертов) / Малинина Е.И., Казымов М.Л., Кочоян А.Л. — 2007.
код для вставки на форум:
Алкогольная кардиомиопатия
Кардиомиопатиями (КМП) считаются – любые структурные или функциональные изменения миокарда желудочков, за исключением: врожденных аномалий развития; клапанных пороков сердца; поражений обусловленных системными заболеваниями сосудов большого и малого круга; изолированного поражения перикарда, узлов или пучков проводящей системы сердца и поражения коронарных артерий при отсутствии хронического диффузного снижения функции миокарда (Руководство по медицине. Диагностика и терапия, 1997). КМП могут быть вызваны многими заболеваниями, а так же возникать при отсутствии какого-либо определенного патологического процесса.
Классификация ВОЗ (1995) выделяет следующие варианты (формы) КМП:
- Дилатационная (острая или хроническая, с диффузным или не диффузным поражением камер сердца) с увеличением размеров левого желудочка и систолической дисфункцией.
- Гипертрофическая (асимметричная или симметричная) с патологической гипертрофией при отсутствии артериальной гипертензии и аортального стеноза.
- Рестриктинная или инфильтративная (диффузная или не диффузная) с низкой податливостью стенок левого желудочка как причиной его систолической дисфункции.
- Аритмогенная правожелудочковая (аритмогенная дисплазия правого желудочка).
- Специфические (поражения миокарда известной этиологии).
- Неклассифицированные (имеются черты различных видов КМП).
Причины развития дилатационной КМП многочисленны (табл. 2).
Причины дилатационной кардиомиопагии
Семейная дилатациоиная кардиомиопатия, наследуемая по аутосомно-доминантному типу
Вирусные инфекции (Коксаки В-вирус, цитомегаловирус, вирус иммунодефицита человека)
Паразитозы (токсоплазмоз и др.)
Отравления металлами (кобальт, ртуть, свинец)
Связанные с голоданием и нарушениями питания
Пеллагра (дефицит никотиновой кислоты, обусловленный голоданием и алкоголизмом)
Коллагеновые болезни (болезни соединительной ткани)
Системная красная волчанка Склеродерма
Мышечная дистрофия Дюшенна
Дилятационная КМП — это синдром, характеризующийся расширением полостей сердца и систолической дисфункцией левого или обоих желудочков (ВОЗ, 1995)
Уменьшение сердечного выброса при дилатационной КМП за счет систолической дисфункции приводит к увеличению остаточного объема крови в желудочках, что ведет к развитию застойной сердечной недостаточности.
Дилатационная КМП сопровождается, в определенной степени, гипертрофи ей миокарда, которая не достигает значительной величины и недостаточна для компенсации нарушений функции левого желудочка.
Согласно классификации ВОЗ (1995), по происхождению выделяют 5 форм дилатациониой кардиомиопатии:
- Идиопатическая
- Семейно-генетическая
- Алкогольно-токсическая
- Имунно-вирусная
- Связанная с распознанным сердечно-сосудистым заболеванием, при котором степень нарушения функции миокарда не соответствует его гемодинамической перегрузке или выраженности ишемического процесса.
Алкогольная кардиомиопатии (АКМП) — поражение сердца, развивающееся при злоупотреблении этиловым алкоголем и обусловленное токсическим влиянием этанола и ацетальдегида на миокард. Отчетливые признаки поражения сердца имеются не менее чем у 50% людей злоупотребляющих алкоголем (Моисеев B.C., 1990).
По данным литературы, алкогольное поражение сердца в 35% случаев является причиной внезапной смерти.
Риск развития АКМП прямо пропорционален количеству употребляемого алкоголя и длительности периода его употребления. Существует индивидуальная чувствительность к алкоголю, поэтому у разных лиц АКМП развивается под влиянием различных ежедневных доз и разной длительности приема алкоголя. Так, по данным литературы, для развития смертельной АКМП требуется алкогольный стаж от 3-4 лет до 10 лет и более при ежедневном приеме от 60 г. (183 мл 40° водки или 375 мл 16° вина, 1,2 л. 5° пива) до 150 г. (450 мл 40° водки или 940 мл вина, или 3 л. 5° пива) чистого этанола в сутки. Около 30-35% больных с АКМП умирают от фибрилляции желудочков.
Систематическое употребление алкоголя вызывает заболевание, при котором страдают: сердечно-сосудистая, дыхательная, нервная системы, органы пищеварения, эндокринные органы. Наиболее типичными соматическими расстройствами, наблюдаемыми при алкоголизме, являются: миокардиопатия, цирроз печени, периферическая невропатия, поражение головного мозга. Обычно развиваются гастрит и нередко панкреатит.
Изменения в печени связаны с прямым гепатотоксическим действием алкоголя, хотя вторичное нарушение питания так же играет определенную роль и усугубляет эффект принятия алкоголя. Считается, что частые органические поражения головного мозга и периферические невропатии при алкоголизме являются следствием как непосредственного действия алкоголя, так и нарушения питания, особенно с недостаточностью поступления с пищей тиамина (вит. В1). Алиментарная тиаминовая недостаточность сама по себе очень часто ведет не только к неврологическим расстройствам, но и к развитию миокардиопатии, при которой клинически наблюдаются выраженная сердечная недостаточность с высоким сердечным выбросом и нарушение проводимости, связанное с дисбалансом электролитов (этанол приводит к накоплению в кардиомиоцитах ионов натрия и потере ионов калия, в свою очередь нарушается деятельность СА-АТФазы; поступление большого количества кальция ведет к резкому возбуждению и сокращению миокарда). Метаболические изменения кардиомиоцитов приводят к сердечной недостаточности, которая является одной из основных (по данным ВОЗ, 93% случаев) причин смерти больных АКМП.
Диагностические признаки алкогольной кардиомиопатии
- В анамнезе – установление факта длительного злоупотребления алкоголем при ежедневном его употреблении.
- В клинике – отсутствие другой сердечной патологии (ИБС, пороков сердца и крупных сосудов, перикардитов, миокардитов, гипертонической болезни и т.д.). Жалобы на: отсутствие аппетита, тошноту по утрам, ощущение замирания под ложечкой, чувство изнеможения и одышку при физических усилиях. Объективно: инъекции конъюнктив, дрожание мышц (особенно языка), тахикардия, пресистолический и протодиастолический ритм галопа, снижение АД, явления левои правожелудочковой недостаточности; ЭКГ — отсутствие суточных колебаний длительности интервала Р-Р, укорочение периода Q-T в сочетании с приподнятым сегментом S-T и заостренным Т; отсутствие положительных изменений ЭКГ при пробе с нитроглицерином, обзиданом, калием и, наоборот отрицательная динамика ЭКГ при «этаноловой пробе».
- Смерть, как правило, наступает в период абстиненции или при низких цифрах алкоголя (менее 3%о) в крови.
ПРИ НАРУЖНОМ ИССЛЕДОВАНИИ чаще всего обращает внимание: «помятый» внешний вид, одутловатое багрово-синюшное лицо, расширенные капилляры лица, контрактура Дюпюитрена (клинически безболезненное утолщение и контрактура ладонной фасции в результате пролиферации фиброзной ткани. Заболевание приводящее к сгибателыюй деформации и нарушению функции пальцев), гинекомастия.
ПРИ ВНУТРЕННЕМ ИССЛЕДОВАНИИ:
Макроскопические признаки АМКП: В сердце и сосудах:
- отсутствие пороков сердца;
- дряблое, распластанное сердце, не контурированный левый желудочек;
- умеренно выраженная или неравномерная гипертрофия стенок желудочков;
- увеличение массы сердца до 370-450 гр. (не за счет истинной гипертрофии миокарда, а вследствие отека, разрастаний соединительной ткани);
- расширение всех полостей сердца, переполнение их кровью;
- пристеночные тромбы в полостях сердца;
- дряблый, бледный или пестрый миокард (неравномерное кровенаполнение, на разрезах миокард тусклый, нередко глинистого вида или /и типа вареного мяса, легко раздавливается между пальцами);
- небольшие рубцы в миокарде;
- отсутствие бляшек в коронарных артериях (возможен умеренно выраженный атеросклероз у лиц пожилого возраста).
В головном мозге: сращение твердой мозговой оболочки с костями черепа; огрубление пахионовых грануляций с некоторым увеличением их площади; спайки между оболочками мозга; расширение полостей желудочков, повышенное содержание спинномозговой жидкости; образование интрадуральных гематом; геморрагический пахименингит по Вирхову.
В легких: признаки хронического бронхита, пневмонии (за счет постоянных охлаждений и рецидивов воспаления), туберкулеза.
В печени: признаки жирового гепатоза (в 62% случаев), алкогольного гепатита (в 11% случаев), цирроза печени (в 10-15% случаев).
В поджелудочной железе: признаки панкреатита (за счет рефлюкса желчи из 12-перстной кишки), возможно – панкреонекроза.
В желудке: признаки атрофического, геморрагического, язвенного гастрита; острые язвы.
МИКРОСКОПИЧЕСКИЕ ПРИЗНАКИ АКМП
Сердце и сосуды:
- отек стромы миокарда (за счет нарушений кровообращения);
- разрастание жировой ткани в интерстиции;
- истончение, вытянутость. извитость, возможна слабо выраженная гипертрофия (гипертрофия отмечается на первых стадиях кардиомиопатии);
- поперечная исчерченность кардиомиоцитов (может быть усилена или утрачена полностью, клетки могут погибать и замещаться соединительной тканью);
- отложение липофусцина в цитоплазме кардиомиоцитов;
- жировое перерождение кардиомиоцитов;
- мелкие очаги кардиосклероза (разрастание соединительной ткани носит характер сетчатого, диффузного, часто с выраженной пролиферацией клеток);
- склероз сосудов (отмечается периваскулярный склероз, при котором сосуды сливаются с соединительной тканью (такой склероз отмечается и при гипертонической болезни, но при последней обязательно должна быть выраженная гипертрофия миоцитов);
- гиалиноз артериол;
- в строме миокарда наличие мелкоочаговых лимфогистиоцитарных инфильтратов;
- резкое переполнение вен и капилляров, с наличием диапедезных кровоизлияний;
- отечность стенок сосудов, с наличием сладжей, тромбов.
При окраске ГОФП реактивом или при окраске по Рего выявляются метаболические повреждения миокарда ишемического характера, в виде неравномерного диффузного прокрашивания. Диффузный кардиосклероз подтверждается окраской препаратов по Ван-гизону.
Гликоген выявляется Шик-реакцией лишь в виде единичных следов под сарколемой в первых пяти рядах кардиомиоцитов под эндокардом.
Жировое перерождение кардиомиоцитов выявляется дополнительной окраской Нильским-Голубым.
Головной мозг:
- склеротические изменения мягких мозговых оболочек;
- разрастание глин вокруг сосудов в виде узелков;
- выраженная дистрофия нейронов головного мозга;
- отек головного мозга;
- отложение золотистого пигмента (гемосидерина) периваскулярно;
- во всех нолях зрения «поля опустошения».
Печень: хронический алкогольный гепатит. В печеночных клетках могут образовываться (алкогольный гиалин), тельца Маллори, выявляемые дополнительной окраской препаратов Хромотропом 2Б, по Маллори, Гликоген печени сохраняется частично (определяется Шик-реакцией).
Почки: дистрофии, гиалипоз, гибель канальцев.
Поджелудочная железа: панкреатиты, панкреонекрозы.
Желудок: атрофический, геморрагический, язвенный гастрит. Острые язвы желудка.
РЕКОМЕНДАЦИИ
При выезде на место обнаружения трупа и подозрении на сердечную смерть, судебно-медицинский эксперт через следователя подробно выясняет у родственников умершего алкогольный анамнез:
- длительность периода и частоту употребления спиртных напитков;
- объем ежесуточного употребления алкоголя;
- наличие медицинских документов, свидетельствующих о длительном злоупотреблении спиртными напитками.
Полученные данные катамнеза вносятся в лист выезда дежурного эксперта в раздел «Обстоятельства дела», лист выезда заверяется подписью следователя прокуратуры, либо иным сотрудником правоохранительных органов, который осуществлял осмотр трупа на месте его обнаружения и является приложением к акту судебно-медицинского исследования трупа (заключению эксперта).
В направлении на гистологическое исследование необходимо:
- Указать данные катамнеза.
- Подробно описать: изменения в сердце, с указанием точной массы и размеров, дилатацию полостей, переполнение их кровью, а так же консистенцию миокарда, его вид, цвет, наличие рубцовых изменений.
- В коронарных артериях отмстить наличие или отсутствие бляшек, проходимость артерий.
- Указать на острые или хронические изменения во внутренних органах.
Выявленные макроскопические признаки вместе с анамнестическими сведениями, данными судебно-гистологического исследования и невысоким содержанием алкоголя в крови (либо его отсутствием) позволяют поставить следующий судебно-медицинский диагноз:
СУДЕБНО-МЕДИЦИНСКИЙ ДИАГНОЗ: (I 42.6)
1. Алкогольная кардиомиопатия: длительное (по возможности указать «стаж») злоупотребление алкоголем; синюшность и одутловатость лица; гипертрофия миокарда (масса сердца 420 гр., толщина стенки левого желудочка 1,4 см, расширение полостей сердца), мышца сердца на разрезе глинистого вида, дряблая; мелкоочаговый диффузный и периваскулярный кардиосклероз, отек стромы миокарда с наличием мелкоочаговых лимфогистиоцитарных инфильтратов, липофусциноз и жировое перерождение кардиомиоцитов, отечность стенок сосудов с наличием сладжей и тромбов; признаки хронической алкогольной интоксикации — фиброз мягкой мозговой оболочки, дистрофия нейронов головного мозга с наличием «полей опустошения», хронический гепатит, хронический панкреатит, атрофический гастрит (акт судебно-гистологического исследования № . от . ).
3. Нестенозирующий атеросклеротический коронаросклероз в стадии фиброза. Атеросклероз аорты в стадии фиброза. Хронический бронхит.
Наличие этилового спирта в крови в концентрации 1,5 промилле (акт судсбпо-химического исследования № . от . ).
Этот вариант судебно-медицинского диагноза приведен взамен примера 67 методического пособия 2003 года.
п. 18. «Медицинского свидетельства о смерти»:
- а) Острая сердечная недостаточность
- б) Алкогольная кардиомиопатия
В случаях смерти лиц, страдающих АКМП, при высоком уровне алкоголя в крови выявляются все признаки острого отравления алкоголем. Смерть наступает от острого отравления алкоголем, а изменения, обусловленные АКМП, следует рассматривать как способствующие наступлению смерти.
При постановке диагноза АКМП необходимо провести дифференциальную диагностику с острым отравлением этиловым алкоголем, острой и хронической ИБС (табл. 2).
Дифференциальная диагностика алкогольных интоксикаций, ИБС, ХИБС.
Острое отравление алкоголем
Хроническое злоупотребление алкоголем (алкогольная кардиомиопатия)
Новости и Статьи
Продолжительное злоупотребление алкоголем нередко сопровождается повреждением миокарда – среднего слоя сердца, который составляет основную часть его массы. В результате формируется алкогольная кардиомиопатия – заболевание, ведущее к расширению камер сердца. У больного наблюдаются признаки сердечной недостаточности, что приводит к преждевременной смерти. Каждый пятый человек, злоупотребляющий алкоголем в течение десяти лет, умирает именно от этого заболевания.
Диагностика

Чтобы обнаружить алкогольную кардиомиопатию, используют множество диагностических методов. Вот некоторые из них:
- • Биохимический анализ крови.
- • Анализ мочи.
- • Электрокардиография (ЭКГ).
- • Эхокардиография (ЭхоКГ).
- • Сцинтиграфия.
- • Ангиография сосудов сердца.
- • Катетеризация миокарда с последующей эндокардиальной биопсией.
- • Рентгеновское исследование.
Кроме инструментальных обследований изучаются жалобы и история болезни, фиксируются явные симптомы.
Симптомы
Первичными признаками алкогольной кардиомиопатии принято считать сбои сердечного ритма и сна, появление головных болей. В дальнейшем даже при незначительной нагрузке возникает одышка. Нередко проявляются застойные явления в виде отеков. Чаще всего больные не видят взаимосвязи между симптомами и своей пагубной привычкой, а то и вовсе отрицают ее наличие. Их характерными внешними признаками выступают:
- • постоянное покраснение лица;
- • тремор рук;
- • возбужденность и разговорчивость, не вызванные объективными обстоятельствами;
- • резкое изменение массы тела – как в сторону увеличения, так и уменьшения;
- • весьма характерен сине-багровый нос, на котором отчетливо видны расширенные сосуды;
- • глаза в целом отдают краснотой, а склера в частности – желтизной.
Характерными симптомами этого заболевания являются бессонница, сердечные боли, нехватка воздуха, ускоренное сердцебиение, похолодание конечностей, чувство жара, повышенная потливость. Медицинское обследование выявляет аритмию, тахикардию, увеличенное давление, сбои в функционировании печени и почек.
Причины
Первейшая причина рассматриваемого заболевания – систематическая интоксикация организма спиртосодержащими напитками. В качестве причин второго плана можно указать:
- • ослабленная иммунная система;
- • поражение инфекциями или вирусными бактериями;
- • отсутствие в рационе нужно количества витаминов и белков;
- • врожденный порок сердца;
- • наследственная предрасположенность к кардиомиопатии;
- • нарушенный режим работы и отдыха;
- • постоянные стрессовые ситуации.
Риск развития алкогольной кардиомиопатии прямо пропорционален длительности приема и объему употребляемого этанола. За счет индивидуальной чувствительности к этому яду у разных людей это заболевание развивается под действием различных доз. Считается, что для развития смертельной формы кардиомиопатии требуется ежедневно в течение 3-10 лет принимать от 60 до 150 г чистого этанола в сутки.
Последствия

В своем развитии алкогольная кардиомиопатия проходит три последовательные стадии:
- 1. Первые 10 лет болезнь характеризуется аритмичностью и проявляется периодическими болями.
- 2. При большом стаже алкоголизма (обычно речь идет о 10 годах и более) у кардиомиопатии выявляется целый ряд симптомов, характерных патологическому развитию заболевания.
- 3. Если со временем больной не отказывается от алкоголя и не обращается к медицинским специалистам, у него возникает тяжелая сердечная недостаточность. Заболевание затрагивает структуру многих органов, необратимым образом нарушая их естественное функционирование.
Как и многим другим болезням, алкогольной кардиомиопатии характерно волнообразное развитие. Чем дольше больной принимает спиртное, тем дальше ухудшается его состояние. С каждой новой порцией этанола вероятность летального исхода повышается. При этом уменьшение этой порции или полный отказ от нее ведет к улучшению состояния больного. Избавившись от вредной привычки, вполне можно добиться стойкой реабилитации и ликвидации клинических признаков.
Лечение и прогноз
Ключевой мерой для начала успешного лечения алкогольной кардиомиопатии выступает полный и безоговорочный отказ от выпивки. Если сделать это самостоятельно больной не может, его направляют к опытному врачу-наркологу. Стоит понимать, что понадобится долгая терапия, которая может растянуться на длительный срок. Даже частичное восстановление миокарда – сложный процесс. Только неукоснительное соблюдение всех врачебных предписаний поможет больному хотя бы отчасти продлить свою жизнь.
Выделим меры, способствующие выздоровлению:
- • Медикаментозная терапия, рекомендованная для пациентов с сердечной недостаточностью и проводимая согласно соответствующим протоколам.
- • Немедикаментозная терапия, включающая в себя контроль диуреза и ограничение приема соли.
- • Соблюдение диеты, богатой белкам и витаминами. Именно дефицит этих компонентов питания способствует развитию заболевания.
- • Показаны прогулки на свежем воздухе и умеренные занятия спортом.
Лечение алкогольной кардиомиопатии обязательно комплексное. Оно нацелено на восстановление всех органов, затронутых заболеванием. Показано применение целого ряда лекарственных препаратов – «Эссенциале», «Милдронат», «Неотон», «Верапамил», «Мексидол», «Цитохром-С» и ряда других (применение лекарственных средств строго по назначению врача).
Прогноз выздоровления умеренно благоприятный. Все зависит от того, до какой стадии успело развиться заболевание и насколько человек готов к восстановительному процессу. При безоговорочном отказе от спиртного, выполнении рекомендаций врача, адекватном медикаментозном лечении свыше ¾ больных остаются жить в течение 5 лет с момента начала лечения.
Алкогольная кардиомиопатия: современное состояние проблемы
В статье рассматриваются наиболее важные компоненты лечения больных с алкогольной кардиомиопатией (АКМП). Согласно современным рекомендациям, как средства первой линии наряду с ингибиторами АПФ используются бета-адреноблокаторы. Учитывая специфику клинического течения данного заболевания, пациентам особенно показано применение бета-адреноблокаторов.
При выборе препарата этой группы предпочтение отдается лекарственным средствам, выводимым преимущественно почками, например бисопрололу (препарат Конкор), поскольку у данной категории больных хотя и не отмечается развернутой клинической картины заболевания печени, функция печени, как правило, нарушена.
- КЛЮЧЕВЫЕ СЛОВА: алкогольная кардиомиопатия, сердечно-сосудистые заболевания, алкоголь, кардиология, гастроэнтерология
В статье рассматриваются наиболее важные компоненты лечения больных с алкогольной кардиомиопатией (АКМП). Согласно современным рекомендациям, как средства первой линии наряду с ингибиторами АПФ используются бета-адреноблокаторы. Учитывая специфику клинического течения данного заболевания, пациентам особенно показано применение бета-адреноблокаторов.
При выборе препарата этой группы предпочтение отдается лекарственным средствам, выводимым преимущественно почками, например бисопрололу (препарат Конкор), поскольку у данной категории больных хотя и не отмечается развернутой клинической картины заболевания печени, функция печени, как правило, нарушена.
Алкогольное поражение сердечно-сосудистой системы – важная проблема современной кардиологии. Она приобретает первостепенное значение в нашей стране, где распространенность хронического алкоголизма за последние годы увеличилась примерно в 5 раз [1]. В настоящее время наша страна занимает одно из ведущих мест в мире по уровню потребления алкоголя на душу населения – около 15 л в год. Вместе с тем проблема алкогольного поражения сердечно-сосудистой системы носит наднациональный характер: злоупотребление алкоголем и связанные с ним кардиологические заболевания распространены во всем мире [2, 3]. Воздействие алкоголя на сердечно-сосудистую систему охватывает широкий спектр проявлений от артериальной гипертонии (АГ), нарушений сердечного ритма («праздничное сердце»), потенцирования ишемической болезни сердца (ИБС) до остановки сердца вследствие острого алкогольного кетоацидоза [4]. В данной статье рассматривается алкогольная кардиомиопатия (АКМП) – заболевание, характеризующееся развитием дилатации полостей сердца и систолической дисфункции левого желудочка вследствие токсического воздействия алкоголя на миокард.
Классификация и эпидемиология
Согласно классификации кардиомиопатий, принятой Всемирной организацией здравоохранения (ВОЗ) в 1995 г., АКМП представляет собой одну из форм вторичной дилатационной кардиомиопатии (ДКМП). Употребление алкоголя является второй по частоте причиной развития ДКМП; по данным C.E. Skotzko и соавт., хроническая сердечная недостаточность (ХСН), развившаяся вследствие АКМП, составляет 21–36% всех случаев ДКМП неишемического генеза в странах Запада [5]. В более современной классификации кардиомиопатий B.J. Maron и соавт. АКМП не выделяется как отдельная форма ДКМП, хотя злоупотребление алкоголем упоминается как один из этиологических факторов ДКМП токсического генеза [6]. Тем не менее вопрос о том, может ли АКМП считаться одной из форм ДКМП, остается предметом дискуссий [7]. В Международной классификации болезней 10-го пересмотра (МКБ-10) АКМП рассматривается как самостоятельное заболевание (I42.6). Однако в реальной клинической практике этот диагноз выставляется далеко не всегда, и нередко АКМП фиксируется в медицинской документации как идиопатическая ДКМП – во-первых, вследствие сложности установления прямой причинно-следственной связи между злоупотреблением алкоголем и развитием кардиомиопатии, во-вторых, из деонтологических соображений.
АКМП занимает особое место среди поражений миокарда, так как характеризуется высокой смертностью, и прежде всего – среди лиц молодого и среднего возраста. Четырехлетняя летальность при АКМП достигает 40% [5]. По данным М.В. Гордеевой и соавт., смерть от АКМП составляет 19,6% всех случаев внезапной ненасильственной смерти молодых людей [8]. Анализ смертности трудоспособного населения Ижевска (возраст 25–54 года) показал, что злоупотребление алкоголем существенно повышает и общую смертность, и смертность от заболеваний системы кровообращения [9]. При этом случаи смерти от АКМП среди лиц, злоупотребляющих алкоголем, составили 20% от общей сердечно-сосудистой смертности. Хотя смертность от АКМП коррелировала с наличием острой алкогольной интоксикации, она была тесно связана с признаками злоупотребления алкоголем и у тех лиц, смерть которых не была обусловлена непосредственно алкогольным отравлением. В подавляющем большинстве случаев (около 85%) АКМП развивается у мужчин, что объясняется большей распространенностью хронического алкоголизма среди мужского населения. Как правило, мужчины потребляют более высокие дозы алкоголя, что приводит к тяжелому течению заболевания с развитием III–IV функционального класса (ФК) ХСН по классификации NYHA (The New York Heart Association – Нью-Йоркская кардиологическая ассоциация), в то время как у женщин с АКМП чаще встречается ХСН II ФК [10].
Дозы этанола и продолжительность алкоголизации, необходимые для развития АКМП, на сегодняшний день окончательно не определены. По оценкам разных авторов, клиническая симптоматика АКМП развивается у лиц, употребляющих алкоголь в дозах, эквивалентных 80–100 мл чистого этанола, ежедневно на протяжении 5–20 лет [11, 12]. Очевидно, что эти данные не позволяют однозначно судить о сроках развития АКМП, так как в реальной практике ежедневное потребление спиртных напитков встречается далеко не у всех лиц, злоупотребляющих алкоголем. Для многих пациентов с хроническим алкоголизмом характерна не ежедневная алкоголизация, а так называемые «запои» (эпизоды многодневного употребления алкоголя в высоких дозах) с длительными периодами ремиссии. В этой связи следует упомянуть работу Л.Б. Лазебника и Т.А. Шипико, которые проанализировали истории болезни 66 мужчин, страдавших хроническим алкоголизмом II или III стадии и умерших от острой сердечной недостаточности [13]. Оказалось, что в случае морфологически подтвержденной АКМП без ИБС (группа А) алкогольный анамнез пациента характеризовался относительно ранним началом хронического алкоголизма (до 40 лет), высокой суточной толерантностью к алкоголю (240–280 мл/сут при постоянном употреблении алкоголя и 380–472 мл/сут при периодическом употреблении), а также длительными запоями и короткими ремиссиями (более 7 дней и менее 20 дней соответственно).
У лиц с АКМП и сопутствующей ИБС (группа В) суточная толерантность к алкоголю была существенно ниже (110 мл/сут при постоянном употреблении и 160 мл/сут при периодическом употреблении), для этих пациентов были также характерны короткие эпизоды употребления алкоголя – не более 3 дней – с ремиссиями 2 месяца и более. Таким образом, периодическая алкоголизация не менее опасна в отношении развития АКМП, чем ежедневное употребление спиртного, особенно с учетом того, что она сопряжена с потреблением более высоких доз спиртного. Сроки развития АКМП при систематическом употреблении алкоголя зависят также от конституциональных факторов и генетических особенностей метаболизма этилового спирта в организме человека. Принято считать, что риск формирования АКМП не связан с видом потребляемого спиртного напитка, хотя крупных исследований по этому вопросу не проводилось.
Патогенез и патоморфология
Патогенез АКМП достаточно сложен и включает непосредственное токсическое воздействие алкоголя на миокард, кардиотоксические эффекты метаболита этанола ацетальдегида, а также системные эффекты алкоголя, обусловленные активацией нейрогуморальных систем. На сегодняшний день большое значение придается повреждениям эндоплазматического ретикулума, которые приводят к нарушению регуляции синтеза белка и развитию гипертрофии кардиомиоцитов [14]. В эксперименте было продемонстрировано, что инъекция этанола снижает синтез сократительных белков примерно на 25% [15]. Гиперкинетический тип гемодинамики при хроническом алкоголизме, связанный с избыточной активацией нейрогуморальных систем, вызывает разрывы гипертрофированных миофибрилл и, как следствие, снижение сократимости миокарда [16].
Имеются также данные о том, что алкоголь нарушает функцию натриевых и кальциевых каналов миокарда; это, в свою очередь, ведет к разобщению процессов возбуждения и сокращения кардиомиоцитов. Важную роль в механизме повреждения кардиомиоцитов играет то, что при острой алкогольной интоксикации этанол повышает уровень катехоламинов в крови [15]. Хроническое употребление алкоголя приводит к снижению плотности бета-1-адренорецепторов сердца и повышению плотности бета-3-адренорецепторов [17]. Последние локализуются главным образом в жировой ткани, их активация усиливает липолиз; кроме того, бета-3-адренорецепторы регулируют термогенез в скелетной мускулатуре. Повышение количества данных рецепторов в сердце приводит к появлению аномальной реакции на катехоламины: ухудшается релаксация кардиомиоцитов левого желудочка, снижается его сократимость, что усугубляет патологию кальциевого обмена.
Миокардиофиброз, развивающийся на поздних стадиях АКМП, инициируется тенасцином-Х – гликопротеином экстрацеллюлярного матрикса [18]. Мутации гена десмина, считавшиеся ранее фактором риска развития АКМП, в российско-шведской работе рассматриваются как ситуационные, как вариант полиморфизма, приводящего к развитию АКМП только при наличии ряда неблагоприятных условий [19]. Определенную роль в патогенезе АКМП играет и ряд других эффектов алкоголя: активация перекисного окисления липидов, дисфункция сократительных белков, активация ренин-ангиотензин-альдостероновой системы [20]. Патоморфология АКМП сходна с таковой при ДКМП: отмечаются дистрофические изменения, некробиоз и некроз кардиомиоцитов, вакуолизация цитоплазмы, неравномерная гипертрофия мышечных волокон, интерстициальный фиброз и т.д. Специфичным для АКМП является большое количество жировых клеток, наличие жировых отложений между эпикардом и перикардом.
Клиника и диагностика
В течении АКМП выделяют доклиническую (бессимптомную) стадию и стадию клинической манифестации заболевания. На первой стадии, продолжающейся обычно около 5 лет, формируется диастолическая дисфункция левого желудочка; как правило, в этот период пациенты не предъявляют жалоб. Возможно появление одышки на уровне I–II ФК ХСН (по NYHA), умеренной общей слабости, однако с учетом социально-психологических особенностей лиц, злоупотребляющих алкоголем, данные явления редко являются основанием для обращения к врачу. Ряд больных в этот период отмечают боли в груди, которые не носят типичной ангинозной окраски, обычно имеют колющий или ноющий характер, локализуются в левой половине грудной клетки, не иррадиируют, не связаны с физической нагрузкой, не купируются приемом нитратов. Подобные кардиалгии особенно часто появляются на фоне алкогольной абстиненции. Могут возникать также давящие или сжимающие боли за грудиной длительностью до нескольких часов, которые не сопровождаются отрицательной динамикой на электрокардио- грамме (ЭКГ) и купируются седативными средствами. Вторая стадия характеризуется развитием систолической дисфункции левого желудочка и, как следствие, клинической картиной, соответствующей декомпенсации ХСН, обычно на уровне III–IV ФК. Для АКМП характерны нарушения ритма сердца (суправентрикулярные тахикардии, экстрасистолия, фибрилляция предсердий).
При диагностике АКМП важен тщательный сбор алкогольного анамнеза, что нередко является сложной задачей, так как пациенты с хроническим алкоголизмом обычно занижают дозы и кратность потребления спиртного. Следует обращать внимание на стигмы хронического алкоголизма (контрактура Дюпюитрена, телеангиэктазии, увеличение околоушных желез). Как правило, у пациентов с АКМП не отмечается развернутой клинической картины заболевания печени: наиболее часто встречающееся у этой категории больных периодическое употребление алкоголя с эпизодами ремиссии является недостаточным для развития алкогольного цирроза печени или алкогольного гепатита. Тем не менее некоторые данные лабораторных методов исследования (повышение активности гамма-глутамилтранспептидазы в отсутствие повышения активности щелочной фосфатазы, уменьшение коэффициента де Ритиса) могут стать одним из доводов в пользу хронической алкоголизации. Данные инструментального исследования при АКМП неспецифичны и могут использоваться при постановке диагноза только в совокупности с оценкой анамнеза и клинической картины. При электрокардиографии выявляются признаки перегрузки левых отделов сердца, нарушение внутрижелудочковой проводимости; суточное мониторирование ЭКГ позволяет зарегистрировать эпизоды аритмии. Эхокардиографическое исследование выявляет дилатацию полостей сердца, снижение фракции выброса, регургитацию на митральном и трикуспидальном клапанах вследствие их относительной недостаточности.
Дифференциальную диагностику АКМП следует проводить с другими заболеваниями, сопровождающимися дилатацией камер сердца: пороками сердца, пост- инфарктным кардиосклерозом с развитием вторичной дилатации левого желудочка, идиопатической дилатационной кардиомиопатией. Учитывая неспецифичность большинства методик обследования, постановка диагноза АКМП является достаточно сложной задачей. Трудности диагностики обусловлены еще и тем, что нередко у пациента комбинируется несколько причин развития ХСН: хроническая алкогольная интоксикация, ИБС, АГ и т.д. В спорных случаях может помочь эндомиокардиальная биопсия с определением уровня ацетальдегида в жировой ткани; диагноз АКМП считается подтвержденным при содержании ацетальдегида более 5 мг/кг [21]. В настоящее время имеются данные о том, что при идиопатической ДКМП снижается содержание коллагена в миокарде, тогда как при АКМП оно остается в пределах нормальных значений [22].
Применение бета-адреноблокаторов у больных алкогольной кардиомиопатией
- Пациенты с АКМП обычно обращаются за медицинской помощью в том случае, когда у них имеется ХСН II–III стадии и III–IV ФК. Для тяжелой ХСН характерна хроническая гипер-активация симпатоадреналовой системы, которая может быть корригирована только с помощью бета-адреноблокаторов.
- Бета-адреноблокаторы обеспечивают надежный контроль гемодинамических параметров, прежде всего частоты сердечных сокращений, что крайне важно при лечении АКМП, для которой характерны нарушения сердечного ритма.
- Бета-адреноблокаторы снижают риск развития фибрилляции желудочков и внезапной смерти. АКМП занимает одно из ведущих мест среди причин внезапной смерти трудоспособного населения, в связи с чем назначение лекарственных средств, снижающих риск внезапной сердечной смерти, приобретает особенную актуальность.
Для пациентов с АКМП очень часто характерна низкая комплаентность, в связи с чем врач должен максимально тщательно и подробно разъяснить больному все нежелательные последствия продолжения употребления спиртных напитков, преимущества полного отказа от алкоголя, а также акцентировать внимание больного на необходимости регулярного приема назначенных препаратов. Вне всякого сомнения, мероприятия, направленные на побуждение пациента к отказу от употребления спиртных напитков, носят мультидисциплинарный характер; их обсуждение выходит за рамки данной статьи. Тем не менее именно терапевт или кардиолог – специалист, с которым больной АКМП сталкивается впервые, – должен, прежде всего, попытаться создать у пациента мотивацию к трезвому образу жизни.
Парадоксально, но до настоящего времени не прекращается обсуждение кардиопротекторных свойств низких доз алкоголя (так называемый «французский парадокс»). Авторы исследования SHEEP (Stockholm Heart Epidemiology Program – Стокгольмская программа эпидемиологии болезней сердца) показали, что употребление умеренных доз алкоголя (5–20 мл чистого этанола в сутки) может оказать благоприятное воздействие на некоторые компоненты прогноза у лиц, перенесших острый инфаркт миокарда, хотя механизмы этого остаются невыясненными [24]. Ряд исследователей полагают, что кардиопротекторное действие характерно для определенных компонентов некоторых алкогольных напитков (в частности, для резерватола и кверцетина, содержащихся в белом
и красном вине) [25].
В нашей стране, где алкоголизм является проблемой государственного масштаба, затрагивающей не только систему здравоохранения [9], врачи не могут делать подобных заявлений до появления однозначных данных, опровергающих традиционное представление о вреде алкоголя. Существующие на сегодняшний день доказательства пользы низких доз алкоголя получены в исследованиях, имеющих массу ограничений. В частности, влияние на жесткие конечные точки (общую смертность и т.п.) практически не изучается, вместо этого исследуются суррогатные конечные точки (относительный риск развития ХСН, вариабельность сердечного ритма) [26, 27]. При этом показано, что, даже если среднемесячное потребление алкоголя остается умеренным, нерегулярные алкогольные эксцессы полностью нивелируют «кардиопротекторный эффект» умеренных доз алкоголя [28].
Таким образом, лечение АКМП является как медицинской, так и социальной проблемой. Только широкое внедрение мероприятий, направленных на побуждение пациентов к полному отказу от употребления спиртных напитков, может стать залогом успешного лечения АКМП и снижения смертности трудоспособного населения страны.
Алкогольная кардиомиопатия

Алкогольная кардиомиопатия – это одна из форм сердечно-сосудистых заболеваний, вызванных злоупотреблением алкоголем. Длительное и чрезмерное употребление алкоголя ослабляет и истончает сердечную мышцу, ухудшая ее способность перекачивать кровь. Когда сердце перестает справляться с перекачиванием нужных объемов крови, ухудшается кровообращение, что приводит к нарушению жизненно важных функций организма. В числе прочего это способно привести к сердечной недостаточности и другим, не менее опасным для жизни проблемам со здоровьем.
Алкогольной кардиомиопатией чаще страдают мужчины самого активного возраста – от 35 до 50 лет, но это заболевание встречается и женщин. В анамнезе у людей с алкогольной кардиомиопатией, как правило, обнаруживается длительный период злоупотребления алкоголем, обычно он составляет от 5 до 15 лет.
Злоупотребление алкоголем, или алкоголизм – это регулярное потребление алкоголя, которое превышает допустимые нормы. Об алкоголизме у мужчин говорят, когда они выпивают более четырех алкогольных напитков в день или более 14 алкогольных напитков в неделю. Алкоголизм у женщин начинается с более чем трех напитков в день или более семи алкогольных напитков в неделю.
Алкогольная кардиомиопатия не всегда проявляет себя, долгое время она может протекать скрытно. Проявляется она, как правило, уже в виде сердечной недостаточности. Признаками сердечной недостаточности являются чрезмерная утомляемость, одышка и отек конечностей, особенно ног.
Если вы подозреваете у себя алкогольную кардиомиопатию, безотлагательно свяжитесь со своим врачом. Своевременное лечение может приостановить развитие заболевания и не дать ему трансформироваться в более тяжелую патологию – застойную сердечную недостаточность.
Какие симптомы у алкогольной кардиомиопатии?
У людей, страдающих алкогольной кардиомиопатией, могут появиться следующие признаки:
- одышка;
- отек конечностей, особенно ступней и лодыжек;
- повышенная утомляемость, слабость;
- приступы головокружения или обмороки;
- быстрый и/или нерегулярный пульс (тахикардия, аритмия);
- ухудшение аппетита;
- нарушения концентрации;
- кашель, сопровождающийся выделением розовой пенистой мокроты;
- нарушение продукции мочи.
Важно подчеркнуть, что алкогольная кардиомиопатия может в течение длительного времени протекать бессимптомно, пока не перейдет в тяжелую стадию. И только в этот момент, в результате развившейся сердечной недостаточности появятся первые признаки патологии.
Что служит причиной алкогольной кардиомиопатии?
Регулярное злоупотребление алкоголем приводит к интоксикации, из-за чего страдают многие органы, в том числе сердце. Ядовитое действие алкоголя постепенно повреждает и ослабляет миокард – сердечную мышцу. Сердце перестает эффективно прокачивать кровь, из-за чего излишки крови скапливаются в нем и вызывают его расширение. В результате сердце увеличивается в размерах, а сердечная мышца истончается. Постоянное травмирование и перенапряжение приводят к тому, что сердце и коронарные сосуды перестают справляться со своими функциями.
Как диагностируется алкогольная кардиомиопатия?
Чтобы выставить диагноз, врач расспросит вас о том, как развивалось заболевание, а затем проведет медицинское обследование. Для этого понадобится пройти некоторые лабораторные и некоторые другие тесты, например, рентген.
Физикальное обследование
В ходе обследования у вас измерят пульс и кровяное давление. Врач также выслушает сердце и легкие, чтобы определить в них аномальные шумы. Эти несложные методы позволят обнаружить возможные признаки кардиомиопатии или уже развившейся сердечной недостаточности. К числу таких признаков относятся:
- увеличение размеров сердца;
- шумы в сердце, возникающие из-за повреждения клапана;
- шумы, говорящие о застойных явлениях в сердце и легких;
- отек шейных вен (яремные вены);
- отек конечностей.
Когда врач будет спрашивать вас о том, как развивалось заболевание, он также спросит о том, каковы ваши привычки в отношении употребления напитков, содержащих алкоголь. Ответить на этот вопрос нужно честно, подробно рассказав о том, как часто, сколько и какие именно алкогольные напитки вы употребляете. Это в ваших интересах, так как поможет врачу поставить правильный диагноз, а значит, и подобрать наиболее адекватное лечение.
Лабораторные анализы
С помощью лабораторных тестов невозможно диагностировать алкогольную кардиомиопатию, однако они позволяют врачу определить степень нарушения сердечной функции, а также выяснить, насколько повреждены и другие органы. С этой целью могут быть назначены следующие тесты:
- биохимический анализ крови – чтобы получить представление об уровне определенных веществ в крови, в том числе тех, которые свидетельствуют о нарушении функций печени;
- определение уровня холестерина в крови, и др.
Методы диагностической визуализации
Некоторые визуальные исследования позволяют составить представление о сердце и легких, к ним относятся:
Рентгенография или компьютерная томография грудной клетки
Метод позволяет обнаружить увеличение сердца, выявить наличие застоя и обнаружить жидкость в легких. Все это свидетельствует о развитии кардиомиопатии.
Эхокардиограмма
Метод основан на действии звуковых волн, которые, отражаясь от сердечных структур, позволяют получить изображение сердца. С помощью ЭхоКГ при кардиомиопатии можно обнаружить:
- увеличение размеров сердца;
- недостаточность сердечных клапанов;
- повышенное кровяное давление;
- наличие тромбов.
Электрокардиограмма
Метод ЭКГ основан на считывании электрических сигналов, контролирующих сердечный ритм. Алкогольная кардиомиопатия приводит к нарушению ритма, в результате сердце бьется слишком быстро (тахикардия) или слишком медленно (брадикардия). Электрокардиограмма позволяет обнаружить нарушения сердечного ритма.
Подход к лечению алкогольной кардиомиопатии
Первое, что порекомендует сделать врач, это полностью отказаться от употребления алкоголя. Это может оказаться более простым, чем кажется, так как врач сможет вам помочь избежать неприятных симптомов, связанных с отменой алкоголя. Помимо этого, потребуется внести и другие изменения в свой образ жизни и рацион. Скорее всего, врач порекомендует:
- соблюдать диету с низким содержанием поваренной соли;
- уменьшить количество выпиваемой жидкости, что поможет ослабить давление застойной жидкости на сердце.
Могут быть назначены:
- мочегонные препараты, которые будут способствовать выведению из организма лишней жидкости и солей;
- препараты для снижения кровяного давления – бета-блокаторы и ингибиторы АПФ.
В том случае, если сердце повреждено серьезно, и одних перечисленных мер для восстановления его функции недостаточно, вам может быть рекомендована имплантация кардиостимулятора или дефибриллятора, что поможет сердцу справляться со своими функциями.
Долгосрочные перспективы при алкогольной кардиомиопатии
Прогноз для людей, страдающих алкогольной кардиомиопатией, зависит от того, как долго и насколько серьезно они злоупотребляли алкоголем, так как эти факторы определяют степень поражения сердечной мышцы. В случаях, когда сердце повреждено в значительной степени, шансы на то, что может быть достигнуто полное выздоровление, малы. На определенной стадии кардиомиопатии повреждения приобретают необратимый характер, а значит максимум, чего можно пытаться добиться, это приостановления дальнейшего прогрессирования болезни.
В том случае, если алкогольная кардиомиопатия обнаруживается достаточно рано, когда повреждение сердца еще не приняло необратимый характер, она поддается лечению. В некоторых, особенно успешных случаях, ущерб, нанесенный сердцу, может быть устранен полностью. Однако для этого крайне важно полностью отказаться от алкоголя и с точностью придерживаться назначенного лечения.

