Пневмония
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Пневмония: причины появления, симптомы, диагностика и способы лечения.
Пневмония – это острое инфекционное заболевание преимущественно бактериального происхождения, которое характеризуется поражением легочной ткани и приводит к нарушению функции дыхания. Болезнь имеет типичные клинические проявления.
Пневмония известна давно, однако успешное ее лечение стало возможным после открытия микроорганизмов (бактерий, вирусов, грибков), факта их участия в развитии воспаления в легких и разработки специфических противомикробных препаратов – антибиотиков. До этого пневмония была частой причиной смерти людей разных возрастов.
Чаще всего это бактерии, реже – вирусы и грибы-паразиты. Их проникновение в легкие сопровождается активацией иммунитета и развитием воспалительного ответа, основная цель которого – уничтожение патогена.
Однако в ходе борьбы организма с инфекцией происходит повреждение собственных тканей, в т. ч. легочной, что лежит в основе возникновения пневмонии. Выделение специфических биологически активных веществ, а также попадание в кровь продуктов жизнедеятельности микроорганизмов обуславливает развитие системной реакции организма на инфекционного возбудителя. Поэтому при пневмонии, особенно тяжелой, немалую роль играет нарушение работы других органов и систем.
Классификация
Существует несколько критериев, на основании которых классифицируют пневмонию.
Так, в зависимости от природы возбудителя выделяют бактериальную, грибковую, паразитарную, вирусную пневмонию и пневмонию смешанной этиологии.
Воспалительный процесс может быть односторонним, захватывающим только одно легкое, или двусторонним.
В зависимости от объема поражения в каждом легком выделяют пневмонию очаговую, сегментарную, долевую и т. д.
Пневмония не относится к заболеваниям с легким течением, прогноз всегда серьезен. Однако выделяют группу тяжелых пневмоний, которые требуют интенсивного лечения и медицинского наблюдения с обязательной госпитализацией.
Во врачебной среде применяют разделение пневмоний на внебольничные и госпитальные.
Данная градация основана на моменте заражения: вне стационара или в стационаре. Этот показатель является интегральным, отражающим возможный спектр инфекционных агентов (более агрессивные возбудители, возможно даже невосприимчивые к ряду антибактериальных средств чаще встречаются в больницах), их чувствительность и устойчивость к основным группам антимикробных препаратов, предшествующее состояние здоровья человека и общий прогноз течения заболевания.
Симптомы пневмонии
Проявления пневмонии можно условно разделить на общие и местные. К первым будут относиться симптомы интоксикации. Они указывают на наличие инфекционного процесса в организме вообще, а не конкретно в легочной ткани.
Лихорадка, общая слабость, утомляемость, снижение аппетита, головная боль, сонливость – эти симптомы характерны для самых разных заболеваний, причем не только инфекционного происхождения.
Поэтому в диагностике пневмонии наиболее важны характерные признаки со стороны дыхательной системы: кашель, одышка, появление болей в области грудной клетки.
При осмотре врач определяет изменение плотности легочной ткани в ходе перкуссии (постукивания пальцем по грудной клетке пациента), а также наличие скопления жидкости в легких при аускультации: прослушиваются хрипы и крепитация (разновидность звуков, особенно характерных для пневмонии). В тяжелых случаях нарушение дыхательной функции настолько выражено, что кожа пациента, особенно вокруг рта, приобретает синюшный оттенок из-за недостаточного насыщения крови кислородом. Из-за гипоксии (кислородного голодания) головного мозга может отмечаться нарушение сознания.
В практическую деятельность врача достаточно широко вошла пульсоксиметрия – неинвазивный способ оценки степени насыщения крови кислородом при помощи маленького аппарата, надеваемого на палец руки или мочку уха пациента.
Диагностика
Диагностика пневмонии начинается с выявления жалоб. Больные обычно отмечают резкое появление кашля и повышение температуры тела. Однако эти симптомы присущи многим заболеваниям, а не только патологиям дыхательной системы.
Выяснение истории болезни позволяет установить предрасполагающие факторы, возможные условия заражения и заподозрить возбудителя инфекции.
Немаловажно выяснить наличие у пациента сопутствующих заболеваний, факта получения препаратов, снижающих естественную сопротивляемость организма к инфекциям, а также вредных привычек, особенно курения.
Золотым стандартом диагностики пневмонии является проведение рентгенографии органов грудной клетки в двух проекциях.
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Специфические рентгенологические изменения – необходимый компонент верификации поставленного диагноза.
В тяжелых и сомнительных случаях, а также при осложнениях может потребоваться проведение компьютерной томографии (КТ) органов грудной клетки , позволяющей более детально исследовать легочную ткань и выявить изменения, которые могли быть пропущены при стандартной рентгенографии.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
Лабораторные исследования также важны для подтверждения диагноза и выбора тактики лечения.
Клинический анализ крови с подсчетом лейкоцитарной формулы позволяет определить выраженность воспалительного ответа и даже предположить этиологию заболевания – тип возбудителя.
Клинический анализ крови – одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови с подсчетом процентного содержания разновидностей лейкоцитов (определение общего количества лейкоцитов и процентного соотношения основных субпопуляций лейкоцитов: нейтрофилов, лимфоцитов, моноцитов, эозинофилов и базофилов) и определение скорости оседания эритроцитов.
Крупозная пневмония у детей
Крупозная пневмония – это острое инфекционно-аллергическое заболевание, при котором происходит воспалительное поражение легочной ткани, в альвеолах скапливается экссудат, богатый фибрином; заболевание имеет циклическое течение как в плане патоморфологии, так и в плане симптомов.
В последнее время эта болезнь не так часто встречается среди детей, как раньше. Данному заболеванию подвержены в основном дошкольники и школьники. Заболеваемость среди детей от 1 до 3 лет низкая. Бывают случаи заболевания крупозной пневмонией и на первом году жизни.
Что провоцирует / Причины Крупозной пневмонии у детей:
Болезнь провоцируют пневмомокки (разные виды). Они похожи по структуре, но отличается их степень вирулентности и кое-какие из биологических свойств. Распространенный пневмококк IV типа. Крупозную пневмонию у детей также могут спровоцировать патогенные стафилококки, стрептококки, палочка Фридлендера и т.д. Есть вероятность сочетания микробной и вирусной инфекции.
Патогенез (что происходит?) во время Крупозной пневмонии у детей:

Возбудитель проникает в организм из окружающей среды, что называется экзогенным путем попадания. Организм для развития крупозной пневмонии должен быть предварительно ослаблен. Развитию рассматриваемого заболевания способствуют такие факторы:
- вирусная или бактериальная инфекция, которая увеличивает чувствительность организма
- изменение условий питания и быта, которые снижают иммунологическую реактивность организма
- хронические болезни
- переохлаждение
- массивность инфекции
- функциональные нарушения центральной нервной системы
В некоторых случаях возникает аутоинфекционный механизм развития крупозной пневмонии. Если ребенок резко переутомился или сильно охладился, могут начать интенсивно размножаться пневмококки, проникая в нижние отделы дыхательных путей. Предполагают, что возбудитель попадает в бронхи через воздух, распространяется лимфатическими путями.
При крупозной пневмонии есть четыре стадии патоморфологических изменений в легких, которые следуют одна за одной.
Стадия 1
Это стадия прилива. Происходят серьезные сосудистые нарушения, воспалительный отек и гиперемия на пораженном участке ткани легкого. Микроскопические метода показывают капилляры и мелкие артерии, расширенные и переполненные кровью. Полости альвеол заполняются серозным экссудатом с примесью крови и клетками альвеолярного эпителия. Развивается серозное или серозно-геморрагическое воспаление. Длительность данной стадии составляет от 1 до 3 суток.
Стадия 2
Это стадия красного опеченения, длительность которой также от 1 до 3 суток. Далее усиливается диапедез эритроцитов, обогащение экссудата белками с выпадением фибрина. Легкое становится более уплотненным из-за фибринозного выпота, в котором множество нейтрофильных лейкоцитов и эритроцитов. Сдавливаются капилляры, что приводит к нарушению питания ткани легких. Масса фибрина проникает в межальвеолярные перегородки.
Стадия 3
Это стадия серого опеченения, которая длится от 2 до 6 суток. Прекращается диапедез эритроцитов и накопление в экссудате лейкоцитов. Происходит инфильтрация лейкоцитами промежуточной ткани легких вокруг капилляров и мелких вен. Легкое становится серого оттенка.
Стадия 4
Это стадия разрешения, длящаяся от 2 до 5 суток. Лейкоциты начинают выделять протеолитические ферменты, под влиянием которых фибринозный экссудат постепенно разжижается, частично рассасывается или откашливается.
У малышей после стадий прилива и эритроцитарной инфильтрации следует стадия разрешения заболевания. Происходят дегенеративные изменения мышцы сердца, почек, печени при крупозной пневмонии у ребенка. Но изменения ликвидируются, когда малыш выздоравливает.
Симптомы Крупозной пневмонии у детей:
Болезнь имеет циклическое течение, причем как у детей, так и у подростков. Условно заболевание делят на 3 периода: начало, разгар и выздоровление (разрешение). Крупозная пневмония начинается остро, с повышения температуры до 39 – 40 °С. У детей, в отличие от взрослых, редко бывает боль в боку и озноб. В первые дни у малышей может даже не быть кашля.
Характерные симптомы у детей:
- рвота
- бледность кожных покровов
- абдоминальные боли, похожие на боли при аппендиците
- учащенное дыхание
- относительно свободные экскурсии живота
- отсутствие ригидности стенки живота
- более или менее выраженное
- отставание при дыхании пораженной стороны грудной клетки
Второй вариант развития заболевания:
- высокая температура
- рвота
- ригидность затылка
- вероятны судороги
Выше перечисленные симптомы напоминают менингит. Но по учащенному дыханию, постепенному ослаблению менингеальных явлений и появлению прочих характерных для пневмонии симптомов эти заболевания можно различить. У детей от 7 до 16 лет болезнь протекает типично. Сначала отмечают высокую температуру, боли в груди, озноб, кашель. Фиксируют поверхностное частое дыхание (30-40 за 1 минуту). Глаза ребенка блестят, на щеке пораженно половины легкого появляется румянец. На ногу и губах выскакивает герпес. Вероятны такие симптомы: возбуждение или заторможенность, галлюцинации, бред.
С первых дней крупозной пневмонии у детей в дыхательном акте участвуют вспомогательные мышцы грудной клетки, ребенок раздувает крылья носа при дыхании. Дальше при дыхании ребенок стонет и охает, кашель вызывает болезненные ощущения. Ребенок лежит в кровати на больном боку.
Врачи определяют в начале болезни усиление голосового дрожания на пораженной стороне. При выслушивании дыхание ослабленное. Чем дальше, тем более тяжелым становится состояние ребенка. Температура сохраняет высокие значения, но в редких случаях может быть интермиттирующей. В разгаре заболевания одышка становится всё больше, в постели ребенок располагается полусидя, наблюдают цианоз лица, губ, рук, ног, а также одутловатость. Характерны для разгара крупозной пневмонии у детей и такие симптомы как сухость языка и губ, откашливание вязкой стекловидной мокроты, которая имеет примесь крови (соответственно – «ржавый» оттенок). Постепенно прекращается боль в грудной клетке. Пульс ребенка достигает 120-140 ударов в минуту, наполнение слабое. Сниженное артериальное давление, увеличение печени, вздутие живота также характерны для разгара заболевания.
Исследования крови на пике болезни показывают лейкоцитоз со сдвигом формулы влево, повышение СОЭ, количества глобулинов, фибриногена. Уменьшается диурез, повышается относительная плотность мочи. Меняется газовый состав крови. На пятые-девятые сутки или даже ранее температура возвращается в норму, начинается период выздоровления. Изменения в легких исчезают довольно быстро, как и одышка. Мокрота отделяется легче. Подсыхают герпетические высыпания, на их месте образуются корочки. Хрипы более звучные.
Атипичные формы крупозной пневмонии:
- абортивная (начинается остро, болезнь длится 2-3 суток)
- центральная (воспаление происходит в глубоких отделах легкого, потому для диагностики обязательно нужна рентгенограмма)
- ареактивная (бывает при сниженном иммунитете у детей; начало неострое, воспалительные признаки развиваются не сразу. Характерны такие симптомы как общее недомогание, субфебрильная температура. Болезнь протекает вяло)
- массивная (воспалительный процесс быстро распространяется на другие доли легкого)
- тифоподобная (похожа на брюшной тиф, имеет постепенное начало, лихорадка длится долго, наблюдается литическое снижение температуры тела)
- мигрирующая (переход воспаления на соседние участки легкого)
- менингиальная (с самого начала заболевания выражены такие симптомы: судороги, головная боль, рвота, сонливость; есть также менингеальные симптомы. Для диагностики необходима спинномозговая пункция, она выполняет и лечебную функцию)
- аппендикулярная (похожа на аппендицит, встречается чаще при локализации процесса в нижних долях)
Осложнения крупозной пневмонии
Осложнение крупозной пневмонии встречаются крайне редко из-за современных методов лечения. Но всё же вероятны гангрена, абсцесс легкого. При осложнении состояние ребенка ухудшается, температура повышается еще больше, а количество мокроты увеличивается, она становится гнойной. Почти всегда крупозная пневмония сопровождается сухим плевритом с фибринозными наслоениями. Очень редко наблюдается карнификация легкого – прорастание его соединительной тканью и последующее развитие бронхоэктазов.
Диагностика Крупозной пневмонии у детей:
Типичная крупозная пневмония у детей распознается довольно легко по характерным симптомам, описанным выше. При диагностике крупозной пневмонии необходимо исключить очаговую сливную пневмонию, для которой характерны пестрота аускультативных данных и отсутствие цикличности течения. При сегментарной пневмонии у детей нет герпеса на носу и на губах, болезнь не протекает циклически, также отличаются рентгенограммы.
При экссудативном плеврите тупость локализируется над нижними отделами грудной клетки, есть ее характерное очертание верхней границы. При плеврите у ребенка в области тупости дыхание резко ослаблено или вовсе не прослушивается, голосовое дрожание и бронхофония не определяются. Если диагностика усложнена, проводят рентгенографию и пробную пункцию.
Также заболевание отличают от казеозной пневмонии, которая в последнее время довольна редка. Она развивается не резко, нет циклического течения, нет гиперемии лица и герпетических высыпаний на губах. В мокроте при казеозной пневмонии обнаруживаются микобактерии туберкулеза.
Лечение Крупозной пневмонии у детей:
Для лечения крупозной пневмонии у детей применяют комплексное лечение сульфаниламидами и одним из антибиотиков. Эффективен тетрациклин – дозу постепенно снижают, ориентируясь на улучшения состояния больного. Обращают внимание не только на утихание основных симптомов заболевания, но и на восстановление нарушенных функций нервной системы в случаях, протекающих со значительным токсикозом.
Если сравнивать лечение рассматриваемого заболевания у детей антибиотиками и сульфаниламидами, то стоит отметить, что при лечении антибиотиками тяжелых форм крупозной пневмонии быстрее исчезает токсикоз, меньше нарушаются функции сердечнососудистой системы, скорее восстанавливаются нарушенные виды обмена, чем при лечении сульфаниламидами.
Вероятно применение кислородной терапии. При сильных болях в местах локализации поражения применяется УВЧ терапия, иногда горчичники и кварцевое облучение. При разрешении процесса показана диатермия.
Профилактика Крупозной пневмонии у детей:
Нужно воспитывать у ребенка устойчивость организма к возбудителям каких-либо заболеваний. Следует урегулировать расписание ребенка, научить его чередовать труд (учебу) и отдых. Организуйте ребенку рациональное питание, держите в чистоте квартиру, обучите его основам гигиены. Не допускайте резких колебаний температуры, которые могут негативно сказаться на организме малыша.
Научите ребенка дышать через нос, чтобы не раздражать глотку холодным или загрязненным воздухом. При появлении острого катара дыхательных путей требуются энергичные лечебно-профилактические мероприятия, особенно у детей, повторно болевших крупозной или другой пневмонией.
К каким докторам следует обращаться если у Вас Крупозная пневмония у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Крупозной пневмонии у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Пневмония
Пневмония – острое поражение легких инфекционно-воспалительного характера, в которое вовлекаются все структурные элементы легочной ткани, преимущественно – альвеолы и интерстициальная ткань легких. Клиника пневмонии характеризуется лихорадкой, слабостью, потливостью, болью в грудной клетке, одышкой, кашлем с мокротой (слизистой, гнойной, «ржавой»). Пневмония диагностируется на основании аускультативной картины, данных рентгенографии легких. В остром периоде лечение включает антибиотикотерапию, дезинтоксикационную терапию, иммуностимуляцию; прием муколитиков, отхаркивающих, антигистаминных средств; после прекращения лихорадки – физиотерапию, ЛФК.
МКБ-10

Общие сведения
Пневмония – воспаление нижних дыхательных путей различной этиологии, протекающее с внутриальвеолярной экссудацией и сопровождающееся характерными клинико-рентгенологическими признаками. Острая пневмония встречается у 10-14 человек из 1000, в возрастной группе старше 50 лет – у 17 человек из 1000. Актуальность проблемы заболеваемости острой пневмонией сохраняется, несмотря на внедрение новых антимикробных препаратов, также как сохраняется высокий процент осложнений и летальность (до 9%) от пневмоний.
Среди причин смертности населения пневмония стоит на 4-ом месте после заболеваний сердца и сосудов, злокачественных новообразований, травматизма и отравлений. Пневмония может развиваться у ослабленных больных, присоединяясь к течению сердечной недостаточности, онкологических заболеваний, нарушениям мозгового кровообращения, и осложняет исход последних. У пациентов со СПИДом пневмония является основной непосредственной причиной гибели.

Причины и механизм развития пневмонии
Среди этиофакторов, вызывающих пневмонию, на первом месте стоит бактериальная инфекция. Чаще всего возбудителями пневмонии являются:
- грамположительные микроорганизмы: пневмококки (от 40 до 60%), стафилококки (от 2 до 5%), стрептококки (2,5%);
- грамотрицательные микроорганизмы: палочка Фридлендера (от 3 до 8%), гемофильная палочка (7%), энтеробактерии (6%), протей, кишечная палочка, легионелла и др. (от 1,5 до 4,5%);
- микоплазмы (6%);
- вирусные инфекции (вирусы герпеса, гриппа и парагриппа, аденовирусы и т. д.);
- грибковые инфекции.
Также пневмония может развиваться вследствие воздействия неинфекционных факторов: травм грудной клетки, ионизирующего излучения, токсических веществ, аллергических агентов.
Факторы риска
К группе риска по развитию пневмонии относятся пациенты с застойной сердечной недостаточностью, хроническими бронхитами, хронической носоглоточной инфекцией, врожденными пороками развития легких, с тяжелыми иммунодефицитными состояниями, ослабленные и истощенные больные, пациенты, длительно находящиеся на постельном режиме, а также лица пожилого и старческого возраста.
Особо подвержены развитию пневмонии курящие и злоупотребляющие алкоголем люди. Никотин и пары алкоголя повреждают слизистую оболочку бронхов и угнетают защитные факторы бронхопульмональной системы, создавая благоприятную среду для внедрения и размножения инфекции.
Патогенез
Инфекционные возбудители пневмонии проникают в легкие бронхогенным, гематогенным или лимфогенным путями. При имеющемся снижении защитного бронхопульмонального барьера в альвеолах развивается инфекционное воспаление, которое через проницаемые межальвеолярные перегородки распространяется на другие отделы легочной ткани. В альвеолах происходит образование экссудата, препятствующего газообмену кислорода между легочной тканью и кровеносными сосудами. Развиваются кислородная и дыхательная недостаточность, а при осложненном течении пневмонии – сердечная недостаточность.
В развитии пневмонии выделяется 4 стадии:
- стадия прилива (от 12 часов до 3 суток) – характеризуется резким кровенаполнением сосудов легких и фибринозной экссудацией в альвеолах;
- стадия красного опеченения (от 1 до 3 суток) – происходит уплотнение ткани легкого, по структуре напоминающей печень. В альвеолярном экссудате обнаруживаются эритроциты в большом количестве;
- стадия серого опеченения – (от 2 до 6 суток) – характеризуется распадом эритроцитов и массивным выходом лейкоцитов в альвеолы;
- стадия разрешения – восстанавливается нормальная структура ткани легкого.
Классификация
1. На основании эпидемиологических данных различают пневмонии:
- внебольничные (внегоспитальные)
- внутрибольничные (госпитальные)
- вызванные иммунодефицитными состояниями
- атипичного течения.
2. По этиологическому фактору, с уточнением возбудителя, пневмонии бывают:
- бактериальными
- вирусными
- микоплазменными
- грибковыми
- смешанными.
3. По механизму развития выделяют пневмонии:
- первичные, развивающиеся как самостоятельная патология
- вторичные, развивающиеся как осложнение сопутствующих заболеваний (например, застойная пневмония)
- аспирационные, развивающиеся при попадании инородных тел в бронхи (пищевых частиц, рвотных масс и др.)
- посттравматические
- послеоперационные
- инфаркт-пневмонии, развивающиеся вследствие тромбоэмболии мелких сосудистых ветвей легочной артерии.
4. По степени заинтересованности легочной ткани встречаются пневмонии:
- односторонние (с поражением правого или левого легкого)
- двусторонние
- тотальные, долевые, сегментарные, субдольковые, прикорневые (центральные).
5. По характеру течения пневмонии могут быть:
- острые
- острые затяжные
- хронические
6. С учетом развития функциональных нарушений пневмонии протекают:
- с наличием функциональных нарушений (с указанием их характеристик и выраженности)
- с отсутствием функциональных нарушений.
7. С учетом развития осложнений пневмонии бывают:
- неосложненного течения
- осложненного течения (плевритом, абсцессом, бактериальным токсическим шоком, миокардитом, эндокардитом и т. д.).
8. На основании клинико-морфологических признаков различают пневмонии:
- паренхиматозные (крупозные или долевые)
- очаговые (бронхопневмонии, дольковые пневмонии)
- интерстициальные (чаще при микоплазменном поражении).
9. В зависимости от тяжести течения пневмонии делят на:
- легкой степени – характеризуется слабо выраженной интоксикацией (ясное сознание, температура тела до 38°С, АД в норме, тахикардия не более 90 уд. в мин.), одышка в покое отсутствует, рентгенологически определяется небольшой очаг воспаления.
- средней степени – признаки умеренно выраженной интоксикации (ясное сознание, потливость, выраженная слабость, температура тела до 39°С, АД умеренно снижено, тахикардия около 100 уд. в мин.), частота дыхания – до 30 в мин. в покое, рентгенологически определяется выраженная инфильтрация.
- тяжелой степени – характеризуется выраженной интоксикацией (лихорадка 39-40°С, помутнение создания, адинамия, бред, тахикардия свыше 100 уд. в мин., коллапс), одышка до 40 в мин. в покое, цианоз, рентгенологически определяется обширная инфильтрация, развитие осложнений пневмонии.
Симптомы пневмонии
Крупозная пневмония
Характерно острое начало с лихорадки свыше 39°С, озноба, болей в грудной клетке, одышки, слабости. Беспокоит кашель: сначала сухой, непродуктивный, далее, на 3-4 день – с «ржавой» мокротой. Температура тела постоянно высокая. При крупозной пневмонии лихорадка, кашель и отхождение мокроты держатся до 10 дней.
При тяжелой степени течения крупозной пневмонии определяется гиперемия кожных покровов и цианоз носогубного треугольника. На губах, щеках, подбородке, крыльях носа видны герпетические высыпания. Состояние пациента тяжелое. Дыхание поверхностное, учащенное, с раздуванием крыльев носа. Аускультативно выслушиваются крепитация и влажные мелкопузырчатые хрипы. Пульс, частый, нередко аритмичный, АД снижено, сердечные тона глухие.
Очаговая пневмония
Характеризуется постепенным, малозаметным началом, чаще после перенесенных ОРВИ или острого трахеобронхита. Температура тела фебрильная (38-38,5°С) с суточными колебаниями, кашель сопровождается отхождением слизисто-гнойной мокроты, отмечаются потливость, слабость, при дыхании – боли в грудной клетке на вдохе и при кашле, акроцианоз. При очаговой сливной пневмонии состояние пациента ухудшается: появляются выраженная одышка, цианоз. При аускультации выслушивается жесткое дыхание, выдох удлинен, сухие мелко- и среднепузырчатые хрипы, крепитация над очагом воспаления.
Осложнения пневмонии
Особенности течения пневмонии обусловлены степенью тяжести, свойствами возбудителя и наличием осложнений. Осложненным считается течение пневмонии, сопровождающееся развитием в бронхолегочной системе и других органах воспалительных и реактивных процессов, вызванных непосредственно воспалением легких. От наличия осложнений во многом зависит течение и исход пневмонии. Осложнения пневмонии могут быть легочными и внелегочными.
Легочными осложнениями при пневмонии могут быть:
- обструктивный синдром
- абсцесс, гангрена легкого
- парапневмонический экссудативный плеврит.
Среди внелегочных осложнений пневмонии часто развиваются:
- острая сердечно-легочная недостаточность
- эндокардит, миокардит
- менингит и менингоэнцефалит
- инфекционно-токсический шок
- анемия
- психозы и т. д.
Диагностика
При диагностике пневмонии решаются сразу несколько задач: дифференциальная диагностика воспаления с другими легочными процессами, выяснение этиологии и степени тяжести (осложнений) пневмонии. Пневмонию у пациента следует заподозрить на основании симптоматических признаков: быстрого развития лихорадки и интоксикации, кашля.
- Физикальное исследование. Определяется уплотнение легочной ткани (на основании перкуторного притупления легочного звука и усиления бронхофонии), характерной аускультативной картины – очаговых, влажных, мелкопузырчатых, звучных хрипов или крепитации.
- Лабораторная диагностика. Изменения в общем анализе крови при пневмонии характеризуются лейкоцитозом от 15 до 30 • 109/л, палочкоядерным сдвигом лейкоцитарной формулы от 6 до 30%, повышением СОЭ до 30-50 мм/ч. В общем анализе мочи может определяться протеинурия, реже микрогематурия. Баканализ мокроты при пневмонии позволяет выявить возбудителя и определить его чувствительность к антибиотикам.
- Рентгенография легких.Рентгенограммы при пневмонии обычно делают в начале заболевания и спустя 3-4 недели для контроля разрешения воспаления и исключения другой патологии (чаще бронхогенного рака легких). При любых видах пневмоний чаще процесс захватывает нижние доли легкого. На рентгенограммах при пневмонии могут выявляться следующие изменения: паренхиматозные (очаговые или диффузные затемнения различной локализации и протяженности); интерстициальные (легочный рисунок усилен за счет периваскулярной и перибронхиальной инфильтрации).
- УЗИ. По данным эхокардиографии и УЗИ плевральной полости иногда определяется плевральный выпот.

Лечение пневмонии
Пациентов с пневмонией, как правило, госпитализируют в общетерапевтическое отделение или отделение пульмонологии. На период лихорадки и интоксикации назначается постельный режим, обильное теплое питье, высококалорийное, богатое витаминами питание. При выряженных явлениях дыхательной недостаточности больным пневмонией назначают ингаляции кислорода. Основные направления терапии:
- Антибиотикотерапия. Основным в лечении пневмонии является антибактериальная терапия. Назначать антибиотики следует как можно ранее, не дожидаясь определения возбудителя. Подбор антибиотика осуществляет врач, никакое самолечение недопустимо! При внегоспитальной пневмонии чаще назначают пенициллины (амоксициллин с клавулановой к-той, ампициллин и т. д.), макролиды, цефалоспорины. Выбор способа введения антибиотика определяется тяжестью течения пневмонии. Для лечения внутрибольничных пневмоний используют пенициллины, цефалоспорины, фторхинолоны (ципрофлоксацин, офлоксацин и т. д.), карбапенемы, аминогликозиды. При неизвестном возбудителе назначают комбинированную антибиотикотерапию из 2-3 препаратов. Курс лечения может продолжаться от 7-10 до 14 дней, возможна смена антибиотика.
- Симптоматическая терапия. При пневмониях показано проведение дезинтоксикационной терапии, иммуностимуляции, назначения жаропонижающих, отхаркивающих и муколитических, антигистаминных средств.
- Физиолечение. После прекращения лихорадки и интоксикации режим расширяют и назначают проведение физиотерапии (электрофорез с кальцием хлоридом, калием йодидом, гиалуронидазой, УВЧ, массаж, ингаляции) и ЛФК для стимуляции разрешения воспалительного очага.
Лечение пневмонии проводится до полного выздоровления пациента, которое определяется нормализацией состояния и самочувствия, физикальных, рентгенологических и лабораторных показателей. При частых повторных пневмониях одной и той же локализации решается вопрос о хирургическом вмешательстве.
Прогноз
При пневмонии прогноз определяется рядом факторов: вирулентностью возбудителя, возрастом пациента, фоновыми заболеваниями, иммунной реактивностью, адекватностью лечения. Неблагоприятны в отношении прогноза осложненные варианты течения пневмоний, иимунодефицитные состояния, устойчивость возбудителей к антибиотикотерапии. Особенно опасны пневмонии у детей до 1 года, вызванные стафилококком, синегнойной палочкой, клебсиеллой: летальность при них составляет от 10 до 30%.
При своевременных и адекватных лечебных мероприятиях пневмония заканчивается выздоровлением. По вариантам изменений в легочной ткани могут наблюдаться следующие исходы пневмонии:
- полное восстановление структуры легочной ткани – 70 %;
- формирование участка локального пневмосклероза – 20 %;
- формирование участка локальной карнификации – 7%;
- уменьшение сегмента или доли в размерах – 2%;
- сморщивание сегмента или доли – 1%.
Профилактика
Меры предупреждения развития пневмонии заключаются в закаливании организма, поддержании иммунитета, исключении фактора переохлаждения, санации хронических инфекционных очагов носоглотки, борьбе с запыленностью, прекращении курения и злоупотребления алкоголем. У ослабленных лежачих пациентов с целью профилактики пневмонии целесообразно проведение дыхательной и лечебной гимнастики, массажа, назначение антиагрегантов (пентоксифиллина, гепарина).
1. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике (Пособие для врачей)/ Чучалин А.Г., Синопальников А.И., Козлов Р.С., Тюрин И.Е.,С.А. Рачина// Клиническая микробиология и антимикробная химиотерапия. – 2010 – Т. 12, №3.
3. Внутренние болезни в 2-х томах: учебник/ Под ред. Мухина Н.А., Моисеева В.С., Мартынова А.И. – 2010.
4. Пневмонии: сложные и нерешенные вопросы диагностики и лечения/ Новиков Ю.К.// Русский медицинский журнал. – 2004 – №21.
Пульмонолог «СМ-Клиника» рассказала о крупозной пневмонии у взрослых
Крупозная пневмония — это обширное легочное воспаление, которое нередко переходит и на плевру, оболочку, покрывающую каждое легкое. Заболевание тяжелое, при этом нередкое — на него приходится
20 – 23% всех пневмоний. Как его распознать и чем лечить?
АЛЕНА ПАРЕЦКАЯ
Врач-патофизиолог,
иммунолог, эксперт ВОЗ
МАРИНА САМОЙЛОВА
Врач-терапевт высшей категории,
пульмонолог «СМ-Клиника»
Что нужно знать о крупозной пневмонии
Что такое крупозная пневмония
Крупозная пневмония – это острое заболевание, при котором воспаляется несколько долей легкого. Внутри легочных мешочков образуется и скапливается липкая жидкость (фибриновый выпот), часто страдает плевра (оболочка легкого) – она тоже покрывается липкими, клейкими нитями фибрина, из-за чего пациенту труднее дышать.
Болеют этим типом пневмонии обычно взрослые от 20 до 40 – 50 лет, протекает болезнь достаточно тяжело, но при своевременном лечении можно полностью выздороветь.
Причины крупозной пневмонии у взрослых
Основные причины крупозного воспаления легких – это бактерии. Чаще всего процесс вызывают пневмококки 1 – 4 типа. Реже воспаление могут вызвать бациллы Фридлендера. Нередко такая пневмония возникает на фоне резких, стрессовых факторов – сильного переохлаждения, тяжелого ОРВИ, болезней, снижающих иммунитет.
Признаки крупозной пневмонии у взрослых
При крупозной пневмонии симптомы проявляются остро. Ключевые из них:
- резкое повышение температуры до 39 – 40 °С;
- сильный озноб, слабость;
- боль в груди при дыхании;
- кашель – сначала сухой, но быстро становится влажным, с мокротой ржавого цвета;
- сильная одышка;
- хрипы, которые могут быть слышны при дыхании;
- учащенное сердцебиение, низкое давление;
- бледность кожи, тошнота, слабость мышц.
Стадии крупозной пневмонии у взрослых
Крупозная пневмония протекает по особому сценарию, со сменой стадий с типичными изменениями в легочной ткани.
Стадия первая – прилив. К легочной ткани притекает много крови, из-за чего она краснеет, в мелких сосудах застаивается кровь. Длится стадия от 12 – 14 часов до 3 дней.
Стадия вторая – красное опеченение. В этот период из мелких сосудов легких часть жидкости и эритроцитов выходит внутрь альвеол, из-за чего они плохо работают. Пораженная часть легкого становится плотной, внешне похожей на ткань печени. Внутри легочных мешочков скапливается фибрин – клейкое вещество, которое и придает ткани плотность. Длится эта стадия до 3 суток.
Стадия третья – серое опеченение. Эритроциты перестают поступать в ткань легких, их сменяют лейкоциты и фибрин, эпителий. Поэтому цвет легких меняется на серый с зеленоватым. Длится стадия от 2 до 6 дней.
Стадия четвертая – разрешение. Постепенно фибрин растворяется, альвеолы очищаются, легкие восстанавливаются и начинают нормально дышать. Этот процесс самый длительный, может длиться до 2 – 3 недель.
Лечение крупозной пневмонии у взрослых
Без своевременного лечения возможны тяжелые осложнения – абсцессы, некроз легкого, летальный исход. Поэтому при первых признаках пневмонии нужен вызов врача или скорой помощи и госпитализация.
Диагностика
В клинике врач сразу осмотрит пациента, прослушает легкие, выявляя хрипы и типичные шумы, измерит давление, пульс, сатурацию кислорода и тщательно запишет в историю болезни все жалобы. Затем врач назначит:
- анализы крови и мочи;
- рентген грудной клетки (или КТ, если ситуация сложная);
- посев мокроты для определения причины воспаления;
- ЭКГ, консультации специалистов, если есть хронические болезни.
Современные методы лечения
Для лечения крупозной пневмонии врач назначит два антибиотика. Один препарат вводится внутривенно, второй – внутримышечно. Обычно это препараты из группы пенициллинов, цефалоспоринов. Реже требуются более сильные лекарства.
Дополнительно необходима комплексная терапия:
- иммунокоррекция (вводят плазму крови, иммуноглобулины);
- коррекция нарушений свертывания крови (вводят внутривенно растворы для разжижения крови, гепарин);
- нормализация белкового состава крови (внутривенно альбумин, ретаболил);
- кислород (подают через носовой катетер или маску);
- гормональные препараты (при тяжелом течении коротким курсом применяют преднизон);
- антиоксидантная терапия (аскорбиновая кислота, рутин);
- бронхолитические средства (Беродуал, Эуфиллин, Атровент);
- отхаркивающие препараты (АЦЦ, Бромгексин, Амбробене, Лазолван);
- жаропонижающие препараты (Нурофен, Парацетамол, Ибуклин);
- физиотерапия, массаж, ЛФК.
Профилактика крупозной пневмонии у взрослых в домашних условиях
Основа профилактики крупозной пневмонии – это вакцинация против пневмококковой инфекции. Кроме того, полезна будет прививка от гриппа. Дополнительно человеку стоит позаботиться о здоровье легочной системы:
- вести здоровый образ жизни;
- отказаться от курения и приема алкоголя;
- чаще бывать на свежем воздухе;
- избегать контакта с больными.
Популярные вопросы и ответы
Почему так опасна крупозная пневмония и как ее лечить, нам рассказала врач-пульмонолог Марина Самойлова.
Какие могут быть осложнения при крупозной пневмонии?
Если же у человека снижен иммунитет или несвоевременно либо неправильно начато лечение, возможны осложнения в виде:
- абсцесса (гнойного расплавления легочной ткани); гангрены легкого;
- гнойного перикардита (воспаление оболочки сердца);
- гнойного поражения головного мозга;
- заражения крови;
- дыхательной недостаточности вплоть до смертельного исхода.
Когда вызывать врача на дом или скорую при крупозной пневмонии?
Крупозная пневмония имеет определенные отличия от классического воспаления легких. Заболевание развивается остро, возникает озноб, повышается температура выше 38,5 °С, появляется болезненный кашель с ржавой мокротой, одышка, дыхание больного поверхностное, отмечается боль в боку со стороны поражения за счет вовлечения плевры, имеющей множество нервных окончаний.
В этих случаях необходимо как можно раньше обратиться к врачу – при таком заболевании играют роль даже часы.
Можно ли лечить крупозную пневмонию народными средствами?
Как правило, больные крупозной пневмонией должны быть госпитализированы для постоянного наблюдения медперсоналом, проведения неотложных мероприятий при малейших признаках осложнений. Часто у таких больных наблюдается тошнота, рвота, нарушения стула, спутанность сознания, поэтому введение лекарственных средств и растворов проводится внутривенно.
Таким образом, речь не может идти о лечении в домашних условиях без участия квалифицированных специалистов. К счастью, в наше время при условии соблюдения здорового образа жизни, такие тяжелые заболевания как крупозная пневмония встречаются все реже, и при современных методах лечения в большинстве случаев удается избежать тяжелых осложнений и сохранить жизнь пациенту.
Пневмония: симптомы, лечение, профилактика и осложнения
Пневмония или воспаление легких — это острое, преимущественно инфекционное заболевание, при котором происходит поражение альвеол и легочной ткани различной степени тяжести.
Причины
Чаще всего возбудителями пневмонии становятся бактерии и вирусы. В отдельных случаях триггером для развития воспаления легких служат грибы и паразиты.
Инфекционную пневмонию провоцируют в основном пневмококки, стафилококки и стрептококки.
Вирусное воспаление легких зачастую является следствием поражения организма вирусами гриппа или герпеса, риновирусом, аденовирусом и др.
Пневмония грибкового генеза возникает на фоне поражения легочной ткани грибами рода Candida и Aspergillus.
В некоторых случаях воспаление легких возникает вследствие присутствия в организме человека двух или более возбудителей заболевания.
Виды пневмонии
В зависимости от триггера, степени тяжести и локализации пневмония делится на несколько типов.
По характеру распространения выделяют:
- очаговую пневмонию, при которой происходит поражение небольшого участка легких;
- сегментарную — распространяется на одну или несколько секций легких;
- долевую, поражающую только одну долю легкого;
- сливную, характеризующуюся слиянием пораженных участков легочной ткани;
- тотальную пневмонию, при которой происходит поражение всего легкого.
В зависимости от локализации воспаление легких подразделяют на одностороннее (поражено одно из легких) и двустороннее (патологические изменения наблюдаются в обоих легких).
Первичная пневмония возникает как самостоятельное заболевание, триггером которого служат обозначенные выше вирусы или бактерии.
Вторичная пневмония возникает как осложнение на фоне уже имеющегося в организме пациента заболевания (бронхит, грипп и т.д.).
Посттравматическое воспаление легких является следствием перенесенных травм грудной клетки, в результате которых происходит паталогический сбой в вентиляции легких, что приводит к осложнению в виде пневмонии.
Рентгеновское облучение, используемое для лечения онкологических заболеваний, может привести к развитию радиационной пневмонии.
В зависимости от тяжести течения пневмонию разделяют на:
- острую с периодом течения от 3 недель до 2 месяцев;
- подострую, лечение которой занимает, как правило от 3 до 6 недель.
Также в медицине выделяют больничную пневмонию, возникшую через 48–72 часа после поступления пациента в стационар; внебольничную — развившуюся вне лечебного учреждения или в первые 48 часов после поступления больного в стационар.
Типовые возбудители воспаления легких, такие как пневмококки, стрептококки и вирусы, провоцируют развитие типичной пневмонии. Нестандартные возбудители — грибы, хламидии, микоплазмы — являются триггером для развития атипичной пневмонии.
Как происходит заражение пневмонией?
Воспаление легких передается воздушно-капельным путем (при чихании, кашле) от больного человека. В некоторых случаях пневмония может стать следствием миграции инфекции из верхних дыхательных путей (при наличии у больного хронических тонзиллитов, синуситов, аденоидитов).
В группе повышенного риска развития пневмонии находятся:
- младенцы, испытавшие внутриутробную гипоксию либо асфиксию, родовую травму, с врожденными иммунодефицитом и патологиями легких;
- дети младшего и школьного возраста с хроническими инфекционными заболеваниями носоглотки или приобретенным иммунодефицитом;
- взрослые с хроническими заболеваниями легких, нарушениями в работе эндокринной системы, страдающие сердечной недостаточностью.
Кроме того, люди, злоупотребляющие алкоголем и курением табака, имеют более высокий шанс заражения воспалением легких.
Симптомы пневмонии
В зависимости от типа возбудителя, общего состояния здоровья человека, а также наличия хронических заболеваний и/или иммунодефицита, воспаление легких может протекать по-разному.
Наиболее распространенные признаки типичной пневмонии:
- резкое повышение температуры тела до 38–40 градусов;
- сильный кашель чаще с обильным выделением гнойной мокроты, реже — сухой и непродуктивный;
- боль в груди, одышка;
- общая слабость, быстрая утомляемость.
Для атипичной пневмонии характерны: сухой, непродуктивный кашель, головная боль, быстрая утомляемость, сопутствующие симптомы простудных заболеваний (ринит, синусит, воспаление в горле).
Вирусная пневмония в начале своего течения маскируется под респираторное заболевание — наблюдается небольшое повышение температуры тела, признаки простуды. Кашель, одышка и плевральные боли могут появиться на второй–третий день заболевания.
Диагностика пневмонии
Диагноз ставится на основании данных осмотра и обследования больного. Первичный осмотр может выявить ослабление дыхания и наличие характерных хрипов.
Дальнейшие лабораторные и аппаратные обследования необходимы для определения степени тяжести и распространенности воспаления, а также характера возбудителя.
В качестве лабораторных методов диагностики, как правило, используются:
- общий и биохимический анализ крови;
- общий анализ мокроты;
- бактериальный посев мокроты — для диагностирования возбудителя заболевания и определения его чувствительности к антибиотикам.
Для аппаратной диагностики применяют:
- рентгенографическое исследование;
- компьютерная или магнитно-резонансная томографию;
- пульсоксиметрию (неинвазивный метод проверки насыщения крови кислородом, проводится с помощью специального прибора).
Лечение пневмонии
Основным методом терапии воспаления легких был и остается прием антибиотиков.
Антибиотик подбирается индивидуально, в зависимости от степени тяжести течения болезни и характера возбудителя.
В качестве поддерживающего лечения нередко назначаются препараты, разжижающие мокроту и расширяющие бронхи — в виде сиропов или ингаляций с помощью небулайзера.
Скорейшему выздоровлению способствует также прохождение физиотерапевтических процедур — электрофорез, УФО, вибрационный массаж.
Легкие формы пневмонии не требуют госпитализации — больной лечится амбулаторно, антибиотики принимаются перорально.
Воспаление средней и тяжелой степени подлежат терапии в стационаре с помощью внутривенного введения лекарств.
Курс приема антибиотиков при легкой форме пневмонии составляет 7–10 дней. Атипичная пневмония лечится в течение 14–21 дня.
После окончания терапии и полного выздоровления пациент подлежит диспансерному наблюдению в течение одного года.
Осложнения при пневмонии
В случае несвоевременного начала лечения такого серьезного заболевания, как воспаление легких, могут возникнуть тяжелые осложнения:
- абсцесс легкого;
- плеврит;
- острая дыхательная недостаточность;
- отек легких;
- сепсис;
- менингит и др.
Профилактика пневмонии
Основным средством профилактики воспаления легких считается вакцинация.
Статистика показывает, что люди, привитые от гемофильной палочки, пневмококка, кори и коклюша менее подвержены развитию воспаления легких.
Кроме того, многочисленные российские и международные исследования доказали высокую эффективность полисахаридной пневмококковой вакцины в деле профилактики воспаления легких.
Пневмония
Пневмония – это инфекционное воспалительное заболевание тканей легких. Распространено и другое название болезни – воспаление легких.
В настоящее время пневмония (воспаление легких) успешно лечится в подавляющем большинстве случаев. Для уверенности в благополучном исходе достаточно своевременно обратиться к врачу и строго следовать полученным рекомендациям. Однако не следует забывать, что пневмония по-прежнему остаётся грозным заболеванием, и при отсутствии надлежащего лечения способна привести к смерти больного.
Причины пневмонии
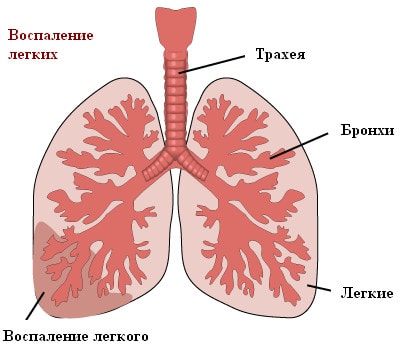
Чаще всего причиной пневмонии выступает бактериальная инфекция. В 30-40% случаев возбудителем воспаления легких является пневмококк (разновидной стрептококковой инфекции). Кроме бактерий, пневмония также может быть вызвана вирусами, микоплазмами, хламидиями.
Обычно возбудитель попадает в легкие аэрогенным путем – с вдыхаемым воздухом. Но также возможно попадание инфекции с током крови из уже существующего очага воспаления (например, при перитоните). Проникновение инфекции через верхние дыхательные пути также в большинстве случаев происходит поступательно – сначала возникает очаг воспаления в носоглотке или горле, а уже потом из него инфекция «спускается» в легкие. Таким образом, любое вирусное заболевание верхних дыхательных путей (ОРВИ, грипп) может стать спусковым механизмом развития пневмонии, поскольку вирусное поражение создает благоприятные условия для активизации патогенных бактерий. При заболевании трахеитом или бронхитом необходимо обязательно наблюдаться у опытного врача, чтобы предотвратить или вовремя обнаружить проникновение инфекции в сами легкие.
Факторы, способствующие возникновению пневмонии (воспаления легких)
В некоторых случаях опасность возникновения пневмонии возрастает. Наиболее уязвимы дети (в силу неразвитости иммунитета, дыхательной мускулатуры, более узких и коротких дыхательных путей). Также часто воспаление легких развивается у людей старшего возраста (от 60 лет), это связано с возрастным ослаблением иммунитета, потерей тонуса мышц и низкой подвижностью.
Факторами, увеличивающими риск заболевания пневмонией, также являются:
- хронические заболевания внутренних органов (почек, сердца) в стадии обострения;
- онкологические заболевания;
- эндокринные заболевания (сахарный диабет);
- заболевания центральной нервной системы (в том числе эпилепсия);
- ослабленный иммунитет;
- постоянные стрессы, угнетенное состояние;
- неполноценное питание (недостаточное употребление фруктов, овощей, рыбы, мяса);
- переохлаждение;
- курение;
- злоупотребление алкоголем.
Виды пневмонии

В зависимости от степени поражения легочной ткани различают очаговую пневмонию (когда затрагивается лишь небольшой очаг легкого – например, бронхи с прилегающими респираторными отделами, такая форма заболевания называется бронхопневмонией), сегментарную, затрагивающую один или несколько сегментов легкого, и долевую, протекающую с поражением доли легкого (такая форма называется также крупозной пневмонией; в воспалительный процесс в этом случае может вовлекаться и плевра – оболочка, покрывающая легкие). Очаговая пневмония протекает сравнительно легко, а крупозная пневмония является наиболее опасной формой заболевания.
Если в воспалительный процесс вовлечено только одно легкое, такая пневмония называется односторонней. Двусторонняя пневмония, то есть воспаление сразу обоих легких протекает значительно тяжелее.
Воспаление легких, вызванное атипичной микрофлорой (микоплазмами, хламидиями) называется атипичной пневмонией. Течение атипичной пневмонии значительно отличается (в частности, её первичные проявления могут совпадать с обычной простудой).
Пневмония у детей

Дети первых лет жизни чаще болеют пневмонией, чем взрослые. Это объясняется, в первую очередь, тем, что дыхательная система малышей ещё только формируется, и поэтому имеет ряд особенностей, делающих её особенно уязвимой, таких как:
- незрелая легочная ткань;
- узкие и короткие дыхательные пути;
- маленький объем легких;
- слизистая оболочка дыхательных путей быстро отекает, а слабые и хрупкие реснички эпителия плохо удаляют мокроту.
У детей часто встречается атипичная пневмония. Возбудители, которые у взрослых сравнительно редко вызывают воспаление легких – вирусы, микоплазмы, хламидии, попадая в дыхательную систему ребенка, легко оказываются причиной пневмонии. А это означает, что болезнь может протекать не так, как мы привыкли это наблюдать во взрослой среде. Поэтому родители должны быть особенно бдительными и не пропустить начало развития заболевания. Подозревать пневмонию у ребенка можно в случае сочетания некоторых из следующих признаков:
- (38°C и выше), которая держится более 3-х дней; (учащенном дыхании);
- бледности и посинения носогубного треугольника (Носогубный треугольник – это область, включающая нос от основания переносицы, снизу ограниченная ртом, а с боков – носогубными складками);
- необоснованной потливости;
- слабости и отказа от еды.
При атипичной пневмонии кашель может отсутствовать или казаться поверхностным. Главным признаком заболевания считается сочетание устойчивой высокой температуры и одышки.
Возможные осложнения пневмонии
Пневмония может привести к таким осложнениям как:
- воспаление плевры (плеврит);
- отёк лёгких;
- абсцесс легкого (возникновение в лёгком полости, наполненной гноем);
- нарушение дыхания.
Симптомы пневмонии
В большинстве случаев поражения бактериальной инфекцией начало болезни проявляется остро. Атипичная пневмония, вызванная микоплазмами, хламидиями, легионеллой имеет смазанное начало, похожее на обычное простудное заболевание.
При типичном протекании пневмонии основными симптомами являются:
Для пневмонии типично значительное повышение температуры тела (от 37,5°C до 39,5°C и выше)
Комплекс симптомов интоксикации при пневмонии включает в себя головную боль, слабость, повышенную потливость, потерю аппетита.
Кашель при пневмонии в начале обычно сухой, через 3-4 дня становится влажным, с выделением обильной мокроты рыжеватого или зеленоватого цвета.
Чем обширнее очаг поражения, тем сильнее одышка. Особенно затруднен вдох.
Боль усиливается при кашле и глубоком дыхании.
Методы диагностики пневмонии
Диагностика пневмонии проводится на основании осмотра больного. Обязательно выполняются простукивание (перкуссия) и прослушивание (аускультация) для выявления шумов в лёгких. Также могут быть назначены лабораторные и инструментальные исследования.
Общий анализ крови позволит обнаружить признаки воспаления. Основные изменения – это повышение количества лейкоцитов и СОЭ.
Проводятся культуральные исследования. Посев мокроты позволяет выявить возбудителя, вызвавшего воспаление.
Микросокпическое исследование мокроты с окрашиванием по Граму даёт возможность обнаружить присутствие грамотрицательных микроорганизмов. Именно грамотрицательные возбудители вызывают атипичную пневмонию, протекающую наиболее опасным для пациента образом.
При подозрении на атипичный характер пневмонии проводится ПЦР-диагностика. Исследуемым биологическим материалом является мокрота. Исследование методом ПЦР позволяет точно присутствие возбудителя и подтвердить диагноз.
Рентгенография лёгких позволяет выявить очаги воспаления, уточнить их локализацию, размер, обнаружить осложнения (абсцесс лёгкого).
При осложнённых формах пневмонии может проводиться бронхоскопия. Метод предполагает введение через нос в просвет трахеи специального эндоскопического инструмента – бронхоскопа. Бронхоскоп оборудован подсветкой и оптической системой, позволяющей врачу увидеть ситуацию собственными глазами.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения пневмонии
Больного с подозрением на пневмонию должен осмотреть врач. В «Семейном докторе» Вы можете вызвать на дом врача-терапевта или педиатра.
Больным назначается постельный режим. При тяжелых формах воспаления лёгких требуется госпитализация. В случае пневмонии, протекающей в лёгкой форме, лечение проводится на дому, но обязательно под контролем врача.
Больному необходимо обильное питьё (желательно тёплое) и рациональная диета, исключающая жирную пищу и сладкие блюда. Помещение, где находится больной, должно регулярно проветриваться и подвергаться влажной уборке.
Врачи «Семейного доктора» имеют большой опыт диагностики и лечения пневмонии. Наблюдаясь в «Семейном докторе», Вы снизите риск развития осложнений и рецидива заболевания.
Медикаментозное лечение направлено, прежде всего, на подавление возбудителя заболевания. Также обычно предпринимаются меры по снижению температуры и очищению дыхательных путей от мокроты.
Физиотерапия назначается после нормализации температуры. Используются такие методы, как УВЧ-терапия, электрофорез, УФО и некоторые другие. Также полезно пройти курс массажа.
К лечебной физкультуре прибегают после нормализации температуры. Целью ЛФК при пневмонии является укрепление общего состояния больного, улучшение кровообращения, недопущение формирования плевральных спаек, укрепление сердечной мышцы.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.

