Ранний климакс у женщин: возможности лечения
В юности представительницы прекрасного пола редко довольны своим отражением в зеркале. У некоторых женщин ощущение, что «отражение требует замены», сохраняется всю жизнь. Но большинство из нас, разглядывая старые фотографии, все-таки улыбаются:
— Надо же, а я себе на этом снимке никогда не нравилась! А ведь какая хорошенькая я тогда была.
Мы ухаживаем за своей кожей, кто-то больше, кто-то меньше, бегаем к косметологу, делаем масочки, покупаем дорогущие кремы. Мы очень боимся потерять молодость и красоту. Мы боимся надвигающейся старости, морщин, мешков под глазами, сухой и дряблой кожи, беззубого рта. Самый частый вопрос у женщин с нарушениями цикла в возрасте «35+»:
— Доктор, менструация задерживается на 10 дней и я чувствую себя как-то не так. Это уже климакс?
Определимся с терминами
Менопауза — время последней менструации в жизни женщины. Наступление определяется, как правило, ретроспективно, после того как в течение 12 месяцев менструаций не было.
Средний возраст менопаузы в нашей стране — примерно 50 лет (46–54 года). Исходя из этого, появляется еще два важных термина:
ранняя менопауза — в возрасте до 45 лет; преждевременная менопауза — в возрасте до 40 лет; период менопаузального перехода — начинается в 40–45 лет и завершается с наступлением менопаузы. Это период, когда месячные могут «путаться», гормоны «скакать», а у женщин потихоньку появляется пестрая картина симптомов эстрогенного дефицита.
Совсем редко, примерно у 1 % женщин в популяции, случается еще более грустная история — синдром истощения яичников, или преждевременная недостаточность яичников. Молодые женщины до 36 лет, имевшие регулярные менструации и даже реализовавшие свою репродуктивную функцию, вдруг отмечают прекращение менструаций в сочетании со всеми «радостями» эстрогенного дефицита: приливы, ночная потливость, сердцебиения, нарушения сна, психоэмоциональная лабильность, головокружение и головные боли, слабость, покалывание в пальцах, выпадение волос.
Диагностика состояния
Диагноз не представляет особых сложностей. Для ранней/преждевременной менопаузы и синдрома истощения яичников характерны отсутствие менструаций, симптомы эстрогенного дефицита, уровень ФСГ стабильно выше 25 МЕ/л, уровень эстрогенов менее 30 пмоль/л и данные УЗИ (уменьшение размеров яичников, отсутствие фолликулярного аппарата). Для надежности гормональное обследование можно повторить дважды с интервалом 4–6 недель.
Читайте также:
Менопауза и контрацепция
Самой молодой моей пациентке с синдромом истощения яичников было 23 года. Она приехала в Подмосковье с Кавказа, некоторое время ей было не до менструаций, поэтому на прием она пришла с жалобами на бесплодие в браке, не менструируя уже около 3 лет.
— Помогите, доктор. Никто не понимает, что со мной. А мне надо обязательно ребеночка родить, я ведь уже 5 лет замужем. У нас традиции…
Представленные результаты обследования были исчерпывающе красноречивы. Более того, два гинеколога, консультировавших пациентку до меня, уже пришли к заключению «вторичная гипергонадотропная аменорея, синдром преждевременной недостаточности яичников». Другой вопрос, что женщине явно не нравилось то, что говорили врачи, и хотелось какую-нибудь «волшебную таблетку».

Истощение яичников в таком молодом возрасте — действительно редкость. По статистике, эта патология может встречаться у женщин в возрасте до 20 лет с частотой 1:10 000, а в возрасте от 30 до 40 — 1:1000.
Причины преждевременной менопаузы
Причины этого состояния изучены мало. Сегодня мы можем смело утверждать, что в 25–30 % случаев срабатывает наследственный фактор. Именно поэтому важно интересоваться, в каком возрасте прекратила менструировать мама, и не забывать рекомендовать дочерям реализацию генеративной функции в раннем репродуктивном периоде, так как возраст 27 лет рассматривается как критическая точка отсчета начала своевременного старения яичников.
Среди причин заболевания рассматриваются аутоиммунные нарушения (аутоиммунный тиреоидит, системная красная волчанка, ревматоидный артрит, коллагенозы, витилиго), вирусные инфекции (эпидпаротит и краснуха), гипо- и авитаминозы, воздействие радиации и химических агентов в антенатальном периоде и раннем детстве.
Отдельно стоит упомянуть ятрогенные причины, т.е. связанные с травматическим опытом лечения. Так, истощение яичников нередко встречается у пациенток, перенесших операции на яичниках по поводу доброкачественных опухолей, эндометриоза, апоплексий. Увы, методика лапароскопических операций не всегда ласкова к овариальному резерву, у пациенток, перенесших 3-4 лапароскопических вмешательства в малом тазу, от фолликулярного аппарата могут остаться рожки да ножки.
Длительное применение глюкокортикостероидов, антидепрессантов, лучевая терапия или химиотерапия злокачественных опухолей также приводят к преждевременной менопаузе. Но тут уж приходится выбирать из двух зол. Сегодняшнее развитие вспомогательных репродуктивных технологий позволяет «замораживать» яйцеклетки до начала агрессивной терапии, чтобы позволить женщине сохранить надежду на рождение биологически своего ребенка.
Чем поможет врач
К сожалению, процесс истощения фолликулярного аппарата необратим: самостоятельные менструации не восстанавливаются, спонтанная беременность невозможна. Молодым женщинам с синдромом истощенных яичников можно предложить беременность с использованием донорской яйцеклетки. Других вариантов нет, спорить можно лишь о преимуществах переноса свежих и замороженных эмбрионов.
Но если женщину нельзя вылечить, это не значит, что ей нельзя помочь. Преждевременная и ранняя менопауза представляет собой высокий риск развития сердечно-сосудистых заболеваний, остеопороза и деменции. Именно поэтому таким пациенткам мы предлагаем проведение длительной менопаузальной гормонотерапии до наступления возраста естественной менопаузы.
Применение препаратов для менопаузальной гормонотерапии позволяет решить целый ряд проблем и устранить массу неприятных симптомов, среди которых:
- вазомоторные — приливы и повышенная потливость;
- психологические — подавленность, раздражительность,возбудимость, расстройство сна, слабость, сниженные память и концентрация внимания;
- общефизические — астенизация, головные боли, мышечно-суставные боли, «ползание мурашек» по коже;
- урогенитальные и сексуальные — зуд, жжение, сухость, диспареуния (болезненный половой акт), нарушение мочеиспускания.
Гормонотерапия позволяет не допустить серьезных последствий длительного дефицита половых гормонов, таких как:
- метаболические нарушения (центральное, абдоминальное отложение жира; инсулинрезистентность и риск сахарного диабета 2-го типа);
- сердечно-сосудистые (дисфункция эндотелия, повышение «плохого» холестерина, снижение «хорошего» холестерина с последующим риском развития сердечно-сосудистых заболеваний);
- скелетно-мышечные (остеопения (понижение плотности костей), остеопороз с повышением риска переломов);
- урогенитальные симптомы (атрофический вульвовагинит, учащенное мочеиспускание, циститы, ургентное недержание мочи, дизурия).
Когда в организме молодой женщины закончились эстрогены, вытяжки из растений не помогут. Не стоит тратить время на БАДы и препараты растительного происхождения.
Окно терапевтических возможностей довольно узкое, проблемы можно только предупредить. Если время упущено, сформирован стойкий симптомокомплекс климактерических нарушений, мы уже не сможем надеяться на высокую эффективность терапии с сохранением достойного качества жизни.
— А если я растолстею?
— Что значит «если»? Вы обязательно растолстеете!
Все женщины за период с 38 до 47 лет прибавляют в весе около 10 кг. Это закон природы, обойти который можно, только жестко контролируя приход/расход калорий. В период длительного эстрогенного дефицита прибавка веса может идти довольно активно, распределяясь преимущественно по мужскому типу (отложение жира в области туловища, «яблоко»).
Менопаузальная гормонотерапия позволяет сохранить женственные очертания фигуры, способствуя отложению жировой ткани по женскому типу (в области бедер и ягодиц, «груша»).
На фоне применения препаратов сохраняются менструальноподобные реакции, возвращаются силы, энергия, желание жить и творить, а формы женского тела остаются «мучительны своей непостижимой прелестью». Теперь точно никто не посмеет сказать о нас в хамском тоне Льва Николаевича Толстого: «В комнату вошла хозяйка салона… пожилая женщина 40 лет». Мы в 40 лет — какие угодно, только не пожилые, вне зависимости от того, ранний у нас климакс или преждевременный.
Лечение климакса — гормональными и негормональными препаратами
По статистике в нашей стране средняя продолжительность жизни женщин – 67 лет. Из них 17-20 лет – это период, когда женский организм испытывает дефицит половых гормонов, в результате чего происходит увядание ее красоты и прогрессирование болезней.
Годы, проведенные в условиях дефицита половых гормонов, наносят организму непоправимый удар: запускаются процессы атеросклероза, ожирения, остеопороза, диабета, болезни Альцгеймера, недержания мочи, нарушения сна, памяти и зрения.
Эстрогены – женские гормоны, вырабатываются в яичниках. После 45 лет их функция начинает затухать, и гормонов в организме становится с каждым годом все меньше. Нехватка эстрогенов таит в себе множество подвохов, среди которых главные:
– Истончаются кровеносные сосуды. Благодаря этому усиливается ломкость стенок сосудов, повышается риск инфаркта и инсульта.
– Из костей вымывается кальций. Дефицит кальция резко повышает опасность переломов, провоцирует боли в коленных суставах, спине и шеи.
– Ухудшается кровоснабжение. За счет снижения упругости стенок сосудов происходит снижение скорости кровообращения во всем теле, в том числе и во влагалище. Поэтому женщины в период климакса испытывают болезненность во время секса из-за отсутствия смазки и сухости слизистых.

В обывательском мире принято считать, что климакс начинается, когда заканчиваются месячные. На самом деле симптомы климакса проявляются гораздо раньше, это беспричинные раздражения, повышенная утомляемость, перепады давления, головные боли, чувства прилива и жара, плохое настроение, отсутствие сексуального желания, одышка и сбои в работе сердца. И к этому состоянию женщина должна быть готовой. Воспринимать эти неприятные симптомы, как неизбежное проявление старческих изменений в организме, не следует. С климактерическими недугами можно и нужно бороться!
Чтобы наступление климакса не было неожиданностью, гинекологи рекомендуют женщинам после 37 лет сдать анализы на определение уровня фолликулостимулирующего гормона, который вырабатывается в гипофизе. И если он повышен, то пора начинать ЗГТ – заместительную гормональную терапию.
Прием гормональных препаратов уже через несколько дней приносит положительные результаты, но при этом не следует забывать о том, что во время их приема через каждые 6 месяцев необходимо посещать врача и сдать анализы. Ведь гормональная терапия может дать толчок росту присутствующей в организме раковой опухоли. Считается, что риск ее выявления особенно высок в 1-2 года заместительной терапии. Поэтому без контроля гинеколога не обойтись!
При решении начать лечение гормональными препаратами – важно не упустить момент! Гормонотерапия даст минимум рисков и максимум эффекта, если её начать в период менопаузы, когда только начались задержка менструаций, приливы и бессонница. Это идеальное время для восполнения уровня эстрогенов извне, когда еще можно корректировать гормональный фон небольшими дозами препаратов и максимально мягко воздействовать на организм.
Другое дело, если климакс идет уже несколько лет. В этом случае гормональная терапия может дать отрицательный эффект – вплоть до появления злокачественной опухоли. Поэтому назначать прием гормональных препаратов должен только врач, после детального обследования всего организма. Женщине обязательно дается направление на прохождение маммографии и УЗИ органов малого таза, на сдачу анализа крови на определение уровня гормонов щитовидной железы, сахара, инсулина, холестерина и свертываемости крови. Кроме того, гинеколог после осмотра берет у нее мазок с шейки матки на раковые клетки.

Противопоказания к проведению гормональной терапии – варикозное расширение вен, тромбозы, опухоли и миома матки. Если у женщины лишний вес, то возможности гормонозаместительной терапии у нее ограничены. Существует распространенное мнение, что прием гормонов приводит к набору лишних килограммов. На самом деле нет достоверных данных о том, что гормонотерапия вызывает ожирение. Современные гормональные препараты препятствуют задержке воды и натрия, что способствует нормализации давления и избавлению от отёков, а значит и поддержке веса.
Чтобы избавиться от мучительных симптомов климакса, достаточно принимать гормоны, назначенные врачом, не более 5 лет. После прекращения менструации препятствовать развитию остеопороза уже невозможно, а значит, и назначать гормональную терапию после 60 лет уже бесполезно. С этого возраста следует заботиться о сохранении той плотности костей, которая к этому возрасту осталось.
Увы, гормональная терапия тоже не способна подарить вечную молодость. Но она обеспечивает здоровое старение и улучшает качество жизни женщин во время климакса. Не стоит надеяться, что после приема гормонов вы перестанете набирать лишний вес, с вашего лица исчезнут морщины, и вы избавитесь от всех возрастных болячек. Чтобы сохранить здоровье и красоту до преклонных лет, важно правильно питаться, вести активный образ жизни и отказаться от вредных привычек. Кстати, курящим женщинам подобрать гормональную терапию очень сложно, ведь никотин заметно снижает эффективность гормонов.
Сегодня в нашей стране лишь 1% женщин прибегают к заместительной гормональной терапии, тогда как в развитых западных странах гинекологи их выписывают более половине женщин. Причина этого – гормонофобия как самих женщин, так и врачей. На Западе уже страх об опасностях приема гормонов преодолен. Там врачи считают: чем больше серьезных проблем у женщин старше 45 лет со здоровьем, тем больше она нуждается в гормонах.
Климактерический синдром: вопросы современной фармакотерапии

До XX столетия средняя продолжительность жизни женского населения редко превышала детородный рубеж. С течением времени, развитием медицины и улучшением бытовых условий средняя продолжительность жизни увеличилась, достигнув для женского населения 70–80 лет. Вместе с тем, появился и ряд проблем, ассоциированных с естественным процессом старения женского организма. Одна из таких проблем – климакс (от греч. climax – «лестница», перевод c английского — «высшая точка, кульминация, разгар»), являющийся физиологическим периодом доминирования инволюционных процессов в репродуктивной системе [1, 2].
Julia Prozherina, Cand. of Sci. (Bio.), Ekaterina Ilyukhina, “Remedium”
The average life expectancy of the female population rarely exceeded the birth rate until the 20th century. Due to the passage of time, development of medicine and improvement of living conditions, life expectancy has increased, reaching 70–80 years for the female population. At the same time, a number of problems associated with the natural ageing of the women’s body emerged. Climax is one of these problems (comes from the Greek klimax meaning ‘ladder’, translated from English as “highest point, climax, height”), which is the physiological period of domination of involutional processes in the reproductive system [1, 2].
Среднестатистический возраст, на который приходится начало климактерического периода, у жительниц Европы приходится на 45–55 лет, а средний возраст наступления менопаузы составляет 50–52 года (рис. 1). В то же время спонтанное преждевременное наступление менопаузы в возрасте до 40 лет встречается у 1 % женщин среди всей популяции земного шара и до 30 лет у 0,1 % женщин соответственно [1, 2]. При этом основными факторами, влияющими на возраст наступления менопаузы, являются генетическая предрасположенность, репродуктивный и гинекологический анамнез, вредные привычки, а также климатическая зона и условия проживания [2].
Рисунок 1. Периоды второй половины жизни женщины

В настоящее время основной гипотезой в патогенезе наступления климакса является теория генетически запрограммированной инволюции яичников, которая сопровождается недостаточной продукцией ингибина, что приводит к повышению уровней фолликулостимулирующего и лютеинизирующего гормонов и, как следствие, к появлению ановуляторных циклов с последующей атрезией фолликулов. Прекращение овуляции нарушает циклическую секрецию эстрадиола и прогестерона, далее наступает склероз ткани яичников. После наступления менопаузы основным источником эстрогенов в женском организме становятся периферические ткани (жировая, мышечная и др.) [1]. При этом концентрация андрогенов (тестестерона) тоже зачастую снижается, внося свой вклад в проявление климактерического синдрома [3]. Общим для всех женщин в климаксе является снижение количества прогестерона. Совокупность изменений, связанных с прогрессирующим дефицитом половых гормонов в период климактерия, объединяется термином «климактерический синдром» (табл. 1) [1].
Табл. 1. Типы нарушений, возникающих в климактерическом периоде
| Тип нарушений | Симптомы |
| Вазомоторные | Приливы жара, ознобы, потливость, сердцебиение, головная боль, головокружения, колебания артериального давления, парестезии, гиперемия кожи |
| Эмоционально-психические | Раздражительность, плаксивость, тревога, снижение либидо, памяти, бессонница, депрессивные состояния, конфликтность, мнительность |
| Урогенитальные | Зуд, сухость, диспареуния, атрофические кольпиты, упорные циститы, недержание мочи |
| Изменение кожи и ее придатков | Морщины, сухость кожи, ломкость ногтей, поредение волос, ухудшение состояния десен |
| Сексуальная дисфункция | Ощущение утраты сексуальной привлекательности, снижение либидо, ухудшение качества половой жизни, отсутствие сексуального удовлетворения |
| Обменные нарушения | Ожирение, атеросклероз, остеоартроз, остеопороз,пародонтоз, болезнь Альцгеймера |
По данным Российской ассоциации гинекологов-эндокринологов, климактерический синдром встречается у 37 % женщин в пременопаузе, у 40 % – в менопаузе и у 21 % – в постменопаузе [1].
Самые распространенные симптомы климактерического синдрома – приливы жара или озноба. Они беспокоят около 75 % женщин в перименопаузе. Большинство испытывает приливы около двух лет, однако часто женщины страдают от них более 10 лет. Вазомоторные симптомы вызывают физические и психосоциальные затруднения и являются одними из основных причин, по которым женщины обращаются за врачебной помощью при менопаузе [4].
С целью коррекции климактерических нарушений может использоваться целый ряд средств, среди которых выделяют как гормональные, так и негормональные ЛП для орального применения, а также местную вагинальную терапию [5]. Согласно данным розничного аудита IQVIA, объем продаж препаратов, применяемых при менопаузе1 , по итогам МАТ’09’18 (октябрь 2017 г. – сентябрь 2018 г.) достиг порядка 6,5 млрд руб. в ценах конечного потребления, что эквивалентно 7,6 млн упаковок. При этом прирост продаж по сравнению с МАТ’09’17 (октябрь 2016 г. – сентябрь 2017 г.) составил 9,8 % в денежном выражении и 5,1 % в натуральном (рис. 2).
Самой востребованной группой среди всех лекарственных форм препаратов, применяемых при менопаузе, являются пероральные ЛП. Они заняли порядка 79,6 % в рублях и 79,7 % в упаковках. Также в тройку лидеров вошли вагинальные (12,9 % в руб., 12,7 % в упак.) и трансдермальные средства (7,5 % в руб., 7,5 % в упак., рис. 3).
Рисунок 2. Динамика продаж препаратов, применяемых при менопаузе, по итогам МАТ-09-18 по сравнению с МАТ-09-17

Рисунок 3. Долевое соотношение объемов продаж препаратов, применяемых при менопаузе, по лекарственным формам по итогами МАТ-09-18

Среди пероральных форм по итогам периода МАТ’09’18 наибольшим спросом пользуются гормональные препараты, они заняли порядка 88,4 % в стоимостном выражении и 70,5 % в натуральном (рис. 4), и это неудивительно. Менопаузальная гормональная терапия считается современным методом профилактики и лечения климактерического синдрома [2]. В 2016–2017 гг. вышли обновленные рекомендации ведущих мировых организаций по менопаузе – International Menopause Society, North American Menopause Society, Российского общества акушеров-гинекологов, в которых подчеркнуто, что на сегодняшний день менопаузальная гормональная терапия – «золотой стандарт» лечения климактерических симптомов с высоким профилем безопасности [4].
Рисунок 4. Долевое соотношение объемов продаж препаратов, применяемых при менопаузе, по составу по итогам МАТ-09-18

В целом в России всего 3% женского населения 2 принимают средства менопаузальной гормональной терапии. При этом, по данным статистических исследований, в России в возрасте перехода в менопаузу и в постменопаузе находятся более 21 млн женщин [2], что свидетельствует о большом потенциале данного рынка. Лидером в сегменте гормональных препаратов, применяемых при менопаузе, является бренд Фемостон® от компании Abbott. Он включает несколько торговых наименований – Фемостон® 1, Фемостон® 2, Фемостон® мини и Фемостон® конти. Далее в рейтинге следуют бренд Анжелик®, включающий препараты Анжелик® и Анжелик® Микро, и Климаксан (табл. 2).
Стоит отметить, что бренд Фемостон® уже на протяжении нескольких лет занимает прочную позицию в сегменте гормональных ЛП, применяемых при менопаузе. Это объясняется тем, что данное средство обладает рядом преимуществ по сравнению с конкурентами. Линейка Фемостон®, объединяющая 4 препарата, имеет в своем составе комбинацию 2 компонентов: эстрадиола, идентичного эндогенному эстрадиолу человека, и эффективного при приеме внутрь прогестагена – дидрогестерона. При этом для каждого ЛП линейки бренда Фемостон® предусмотрены различные дозировки действующих веществ и режим приема (табл. 3).
Табл.2 Топ-10 Брендов гормональных препаратов, применяемых при менопаузе, по объему продаж в натуральном выражении по итогам МАТ’09’18
| № | Бренд (Корпорация) | Объем продаж | |
| млн. руб | тыс. упак. | ||
| 1 | Фемостон (Abbott) | 2 242,1 | 2 359,6 |
| 2 | Анжелик (Bayer) | 1 244,5 | 880,3 |
| 3 | Климаксан (Materia Medica) | 102,5 | 752,7 |
| 4 | Клималинин (Recordati) | 223,4 | 508,1 |
| 5 | Прогинова (Alvogen) | 254,0 | 419,7 |
| 6 | Климадинон (Bionorica) | 152,6 | 320,0 |
| 7 | Климонорм (Alvogen) | 261,2 | 316,6 |
| 8 | Ременс (Omega Bittner) | 103,1 | 171,1 |
| 9 | Ипрожин (Italfarmco) | 32,6 | 89,6 |
| 10 | Ледибон (Sanofi) | 119,4 | 75,4 |
Табл. 3 Состав и режим приема препаратов линейки Фемостон®
| Название | Состав | Режим приема |
| Фемостон® 1 | 17-бета-эстрадиол 1 мг + дидрогестерон 10 мг | Циклический режим |
| Фемостон® 2 | 17-бета-эстрадиол 2 мг + дидрогестерон 10 мг | Циклический режим |
| Фемостон ® мини | 17-бета-эстрадиол 0,25 мг + дидрогестерон 2,5 мг | Непрерывный режим |
| Фемостон® конти | 17-бета-эстрадиол 1 мг + дидрогестерон 5 мг | Непрерывный режим |
У женщин в период перименопаузы, страдающих от тяжелых вазомоторных симптомов, наиболее приемлемым вариантом терапии может стать препарат Фемостон® 2. В случае легких приливов жара следует применять препарат Фемостон® 1, который так же, как и стандартная комбинация, способствует профилактике остеопороза. Хотя эффекты эстрадиола в отношении профилактики остеопороза признаны дозозависимыми, накоплены факты о предотвращении потери минеральной плотности костей при пероральном (конъюгированные эстрогены и 17-бета-эстрадиол) и трансдермальном (17-бета-эстрадиол) применении его низких доз. Именно поэтому рациональным выбором для женщин в менопаузе могут быть низкодозированный Фемостон® конти и ультранизкодозированный Фемостон® – Фемостон® мини [7].
Стоит отметить, что комбинация 17-бета-эстрадиола и дидрогестерона имеет более высокий профиль безопасности в отношении риска развития рака молочной железы по сравнению с сочетанием эстрогенов и синтетических прогестинов. Кроме того, установлено, что 17-бета-эстрадиол и дидрогестерон безопасны для эндометрия у женщин в постменопаузе в соответствии с рекомендациями комитета по лекарственным препаратам для человека (CHMP) вместе с благоприятным паттерном развития аменореи и хорошей переносимостью терапии большинством женщин. Также целый ряд исследований доказали положительное действие перорального применения 17-бета-эстрадиола и дидрогестерона на липиды и маркеры гемостаза. В результате чего выявлено, что пероральный прием этого сочетания оптимизирует липидный профиль и уменьшает индекс атерогенности у всех пациенток. При этом также отсутствует дополнительные риски тромбозов, равно как и при комбинации дидрогестерона с трансдермальным эстрадиолом [8].
Таким образом, линейка препаратов Фемостон® хорошо зарекомендовала себя у женщин в период перии постменопаузы благодаря высокой клинической эффективности, безопасности и хорошей переносимости. Вместе с тем наличие различных дозировок позволяет проводить персонализированную гормональную терапию в любом периоде климактерия от перименопаузы до постменопаузы и варьировать переход с большей дозы на меньшую, с циклического режима на непрерывный. Поскольку в настоящее время продолжительность применения менопаузальной гормональной терапии неограниченна, такой управляемый режим делает ее более безопасной и приемлемой для большинства женщин [7].
Рейтинг негормональных препаратов при климаксе

Большинство женщин смотрят на менопаузу как на проблему. Такой подход оправдан, поскольку вместе с климаксом приходит резкое ухудшение здоровья – как физического, так и психоэмоционального. Это сильное сердцебиение, которое описывают словами «как будто сердце из груди выпрыгивает», приливы, нарушения сна, полностью подрывающие режим дня, депрессия – даже вплоть до суицидальных настроений.
Если 20 лет назад женщинам ничего не оставалось, кроме как перетерпеть, пережить этот период, то сегодня можно помочь своему организму адаптироваться к новым реалиям, поддержать его. Для этого используют препараты, разработанные специально для улучшения состояния при менопаузе. Таких комплексов много – неудивительно, что женщины, придя в аптеку, теряются.
Мы составили рейтинг препаратов, которые рекомендуют специалисты для приема в климактерический период. При этом рецепт врача не понадобится. Однако, чтобы понять, какое лекарство вам подойдет, стоит немного изучить тему.
Последствия менопаузы
При климаксе происходит много изменений, но самые главные из них затрагивают гормональный баланс. В первую очередь снижается уровень эстрогенов. Эти гормоны синтезируют яичники, они нужны для полноценной работы половой системы, однако и другим системам без них не обойтись. Так, если эстрогенов становится меньше, то:
Любое из указанных последствий ухудшает общее состояние и снижает качество жизни. Чтобы поддержать здоровье и пройти менопаузу с минимальными потерями, женщины прибегают к специальным препаратам, причем предпочтение они отдают негормональным средствам.
Лечение при климаксе
Чтобы улучшить самочувствие, используют два способа:
1. Первый предполагает устранение причины, то есть нормализацию уровня эстрогенов, который при климаксе понижен.
Повысить концентрацию гормона можно только при помощи гормонозаместительной терапии.
Такое лечение довольно быстро нормализует все процессы, но имеет много побочных действий. Кроме того, при некоторых болезнях (варикоз, миома) оно вовсе противопоказано. Именно поэтому гормоны ни в коем случае нельзя подбирать самостоятельно. Это должен делать врач: он назначает препарат по результатам анализов. Еще один довод против такой терапии – высокая стоимость гормональных лекарств.
2. Второй способ направлен на смягчение проявлений менопаузы.
Для этого применяют поддерживающие комплексы. Они не дают мгновенного эффекта, поэтому лекарства нужно пить курсами, иногда довольно длительно. Важное преимущество негормональной терапии перед гормональной состоит в отсутствии побочных эффектов, мягком действии. Кроме того, для покупки таких препаратов не нужен рецепт.
Логично, что женщины отдают предпочтение именно второму варианту – поддерживающие комплексы вы и найдете в нашем рейтинге. Гормональные средства в нем не рассматриваются, поскольку их назначает только доктор. Приобрести такой препарат без рецепта не выйдет, а самостоятельные выбор и прием грозят серьезными последствиями.
Есть ли какие-либо отличия между популярными продуктами?
Участники рейтинга лучших негормональных препаратов при климаксе
В рейтинг попали 10 препаратов, которые чаще всего покупают российские женщины:
Женщины охотно используют и гомеопатические средства (например, спросом пользуются препараты Ременс, Климаксан), но они в сравнении не участвуют.
Критерии сравнения препаратов при климаксе
Состав
В России можно приобрести негормональные средства, за основу которых взяты:
Фитоэстрогены – это природные вещества, которые по строению и механизму действия схожи с женскими половыми гормонами, но при этом гормонами не являются. Это значит, что их прием безопасен, то есть не имеет побочных эффектов (скачки веса, настроения и др.).
Самые изученные фитоэстрогены – изофлавоны сои. Популярны также экстракты красного клевера и цимицифуги. Эти вещества мягко влияют на женский организм, сглаживая симптомы климакса, уменьшают риск осложнений. Растительные соединения не способны оперативно устранить приливы, но если принимать их курсом, то число приливов сократится.
Бета-аланин – это аминокислота, которая отвечает за терморегуляцию. Она устраняет приливы максимально быстро – уже спустя полчаса после приема. Однако действует вещество и на другие системы – например, помогает лучше сконцентрироваться, сохранить хорошую память.
Оба элемента играют ключевую роль в терапии, поэтому на их присутствие в составе и количество нужно обязательно обращать внимание.
На рейтинг это влияет следующим образом. Если средство включает фитоэстрогены или бета-аланин, за каждый из этих компонентов оно получает по 1 баллу.
Дополнительные элементы
Они усиливают действие основных веществ, гарантируя комплексное воздействие на проблему.
К сожалению, климакс – это не только приливы. В этот период значительный дискомфорт доставляет повышенная тревожность, сильное сердцебиение. Также женщина быстро устает, моментально переключает настроение с хорошего на плохое и наоборот, испытывает трудности со сном. Именно с этими проявлениями и борются дополнительные элементы:
Если средство содержит дополнительные элементы, то получает 1 балл, в противном случае – 0.
Экономичность
На здоровье мы не экономим – это золотое правило. Однако прием фитоэстрогенов не ограничивается одной упаковкой – препараты придется пить не один год. Неприятные симптомы длятся, как правило, от 2 до 3 лет, однако сама менопауза может растянуться от 7 до 15 лет. Поэтому без учета цены лекарств не обойтись. Выбирая препарат, женщина должна четко понимать, сможет ли она приобретать его на протяжении пары месяцев и даже лет, если это потребуется.
Информация о стоимости отражена в таблице. Там вы увидите цену не только за упаковку, но и за месячный курс. Большинство комплексов принимают по схеме 1–2 таблетки в день, но для расчетов мы берем нижнюю дозировку, то есть 1 таблетку.
Экономичность рассчитывается таким образом: 3 балла назначают средствам с ценой менее 400 рублей, 2 – от 400 до 600 рублей, 1 – больше 600 рублей.
| Название | Форма выпуска | Дозировка | Стоимость упаковки | Стоимость месячного курса |
| ЦИ-КЛИМ | Таблетки №60 | 2 таблетки | 338 | 338 |
| ЦИ-КЛИМ Аланин | Таблетки №40 | 1-2 таблетки | 346 | 259,5 |
| ЭСТРОВЭЛ | Таблетки №30 | 1-2 таблетки | 490 | 490 |
| Клималанин | Таблетки №30 | 1-2 таблетки | 438 | 438 |
| МЕНСЕ | Капсулы №40 | 1-2 капсулы | 411 | 308,25 |
| Климадинон | Таблетки №60 | 2 таблетки | 480 | 480 |
| Компливит для женщин 45+ | Таблетки №30 | 1 таблетка | 328 | 328 |
| Феминал | Таблетки №30 | 1 таблетка | 697 | 697 |
| Менорил плюс | Капсулы №60 | 2 капсулы | 612 | 612 |
| Ледис формула Менопауза | Таблетки №30 | 1 таблетка | 786 | 786 |
* Стоимость на основании данных сайта piluli.ru на апрель 2019 г.
Результаты и рейтинг
ЦИ-КЛИМ
1 + 0 + 0. Включает фитоэстрогены (экстракт цимицифуги). Других компонентов нет.
3. Цена – меньше 400 рублей, поэтому прием по бюджету не ударит.
ЦИ-КЛИМ Аланин
0 + 1 + 0. Не включает фитоэстрогены, зато содержит бета-аланин, благодаря которому можно снизить интенсивность приливов.
3. Стоимость курса – одна из самых приемлемых.
ЭСТРОВЭЛ
1 + 0 + 1. Преимущество средства – богатый состав. Он включает фитоэстрогены ямса и сои, а также дополнительные элементы, которые стабилизируют психоэмоциональный фон.
2. Цена – приблизительно 500 рублей.
Клималанин
0 + 1 + 0. Препарат включает лишь бета-аланин – других компонентов нет.
2. Экономичным средство назвать сложно – на месяц нужно около 438 рублей.
Менсе
1 + 1 + 1. Производитель комплексно подошел к заботе о женском здоровье – средство содержит и фитоэстрогены, и бета-аланин. Кроме того, в составе есть витамины E, C, группы B, 5-гидрокситриптофан.
3. На месяц вам потребуется 310 рублей – это не слишком обременительно для бюджета.
Климадинон
1 + 0 + 0. Включает экстракт цимицифуги.
2. Препарат относят к средней ценовой категории.
Компливит для женщин 45+
1 + 0 + 1. Основа комплекса – экстракт цимицифуги. Кроме фитоэстрогенов, в состав включен карнитин, отвечающий за бодрое настроение, экстракт пустырника, который успокаивает, снижает тревожность, рутин, нужный для крепких сосудов.
3. Чтобы хватило на месяц, понадобится всего 330 рублей.
Феминал
1 + 0 + 0. Монопрепарат включает только экстракт красного клевера. Никаких других компонентов не предусмотрено.
1. Несмотря на небогатый состав, средство стоит около 700 рублей – его сложно назвать бюджетным.
Менорил плюс
1 + 0 + 1. Включает изофлавоны сои. Состав дополнен также витаминами D, K, ресвератролом (нужен для сосудов).
1. На месяц нужно больше 600 рублей.
Ледис формула Менопауза
1 + 0 + 1. В основе – фитоэстрогены. Для нормализации сна, улучшения общего самочувствия предусмотрены витамины и экстракты растений.
1. Цена достигает 800 рублей.
Для удобства анализа все результаты объединены в таблицу.
| Название | Бета-аланин | Фитоэстрогены | Дополнительные компоненты | Экономичность | Сумма баллов |
| ЦИ-КЛИМ | 1 | 3 | 4 | ||
| ЦИ-КЛИМ Аланин | 1 | 3 | 4 | ||
| ЭСТРОВЭЛ | 1 | 1 | 2 | 4 | |
| Клималанин | 1 | 2 | 3 | ||
| МЕНСЕ | 1 | 1 | 1 | 3 | 6 |
| Климадинон | 1 | 2 | 3 | ||
| Компливит для женщин 45+ | 1 | 1 | 3 | 5 | |
| Феминал | 1 | 1 | 2 | ||
| Менорил плюс | 1 | 1 | 1 | 3 | |
| Ледис формула Менопауза | 1 | 1 | 1 | 3 |
Лидером рейтинга стал комплекс Менсе, который предлагает самый богатый состав. Кроме того, это единственный участник рейтинга, который включает и фитоэстрогены, и бета-аланин. Комплекс обогащен также дополнительными компонентами, которые поддерживают состояние кожи, волос, нормализуют сон. Даже если не брать в расчет фактор экономичности, препарат выгодно выделяется среди конкурентов.
Менопаузальная гормонотерапия (МГТ)

По статистике, гормоны после менопаузы принимают 55% женщин в Англии, 25% Германии, 12% во Франции и… менее 1% в России. Наши женщины боятся препаратов МГТ, которые идентичны их собственным гормонам, называют их «химией», однако гораздо более спокойно принимают гормональные контрацептивы, которые могут принести гораздо больше неприятностей. Женское население оставляет миллионы в косметологических клиниках, забывая о том, что вовремя начатая МГТ не только спасет их от сердечно-сосудистых заболеваний, но и поможет сохранить внешний вид.
Почему же процент женщин, принимающих МГТ, остается невысоким?
Крупное американское исследование WHI (Women’s Health Initiative, 2002 г.) вызвало драматический период в судьбе менопаузальной гормонзаместительной терапии, что способствовало резкому сокращению МГТ в большинстве стран мира, появлению страхов и сомнений в отношении пользы и рисков.
Преждевременное завершение части исследования по менопаузальной гормонзаместительной терапии (МГТ) привлекло к себе всеобщее внимание. Как женщины, так и врачи чувствовали себя обманутыми, так как терапия, которая до этого считалась полезной для здоровья в долгосрочной перспективе, теперь оказалась опасной. Отличающийся от фактического изложения пресс-релиз предварительной работы прогремел в СМИ за неделю до того, как сама статья стала доступна для большинства читателей. Сообщалось, что исследование было остановлено в связи с повышенным риском развития рака молочной железы, связанным с заместительной гормональной терапией. На самом деле, в скорректированном анализе связь МГТ и рака молочной железы не была статистически значима!
Последующий углубленный анализ результатов WHI показал, что МГТ характеризуется благоприятным профилем пользы/риска у более молодых женщин, которые начинают терапию в близкие к менопаузе сроки. Эти результаты характеризовались сходным защитным воздействием терапии в отношении ИБС и снижения общей смертности, которые были продемонстрированы ранее в крупномасштабных наблюдательных исследованиях с участием относительно молодых женщин. После WHI широкое распространение получила так называемая временная гипотеза или гипотеза «окна терапевтических возможностей», согласно которой существует различное влияние МГТ на атеросклероз и связанные с ним клинические события в зависимости от возраста женщины и времени начала использования МГТ по отношению к моменту наступления менопаузы.
Основными недостатки данного исследования являлись:
- Средний возраст участниц исследования — 63 года. Тогда как окончание менструации обычно отмечается в 50 лет, то есть позднее начало терапии.
- Выбор не естественных для человека конъюгированных эстрогенов (конъюгированные эстрогены не содержат эстрогенов человека, так как их получают из мочи жеребых кобыл, и их эффекты немного отличаются от натуральных).
- Выбор в качестве прогестагена — медроксипрогестерона ацетата (эффекты данного препарата отличаются от эффектов натурального прогестагена, а идеальный прогестаген, добавляемый к принимаемым в климактерии эстрогенам, должен противостоять лишь нежелательным эффектам эстрогена на эндометрий, причем в минимальной дозе).
- Высокие дозы эстрогенов и прогестагенов (в настоящее время действует принцип минимально-эффективной дозировки).
- Неточная интерпретация данных исследования.
Что же происходит с женским организмом в 45-55 лет?

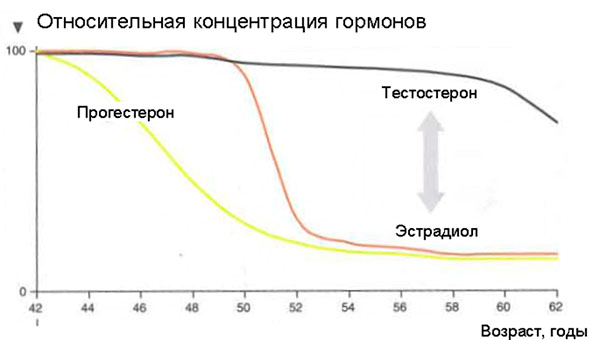
Эстрадиол — основной гормон, отвечающий за симптомы менопаузы. Еще до наступления менопаузы отмечается постепенное уменьшение частоты овуляторных циклов, когда количество эстрогенов еще в пределах нормальных значений, но прогестерона уже не хватает. Это состояние не вызывает климактерических симптомов. При быстром снижении концентрации эстрадиола проявляются все вазомоторные симптомы и наступает менопауза. Снижение уровня тестостерона происходит медленно и длительное время себя никак не проявляет.
Что будет если МГТ не проводить?
А зачем нужно так «рисковать» и принимать «страшные» гормональные препараты при наступлении менопаузы? Ведь это естественный процесс, может, пусть все идет, как заведено природой? — Но тогда мы неизбежно столкнемся с заболеваниями, которые также предопределены природой.
Сначала появляются ранние симптомы:
- вазомоторные – приливы, повышенная потливость;
- психологические – депрессивные симптомы, раздражительность, возбудимость, расстройство сна, слабость, ухудшение памяти и снижении концентрации внимания;
- общие физические – слабость, головные боли, мышечно-суставные боли, «ползание» мурашек на коже;
- урогенитальные и сексуальные – зуд, жжение, сухость, диспареуния, нарушение мочеиспускания;
- влияние эстрогенов на кожу – 30% коллагена теряется в первые 5 лет после менопаузы, начинается выпадение волос.
Через некоторое время появятся и поздние нарушения, связанные с длительным дефицитом половых гормонов:
- метаболические – центральное, абдоминальное отложение жира (ожирение), инсулинрезистентность и риск сахарного диабета 2 типа;
- сердечно-сосудистые – дисфункция эндотелия, повышение общего холестерина, триглицеридов, ЛПНП-ХС и снижение ЛПВП-ХС (инфаркты и инсульты);
- скелетно-мышечные – ускорение потери костной ткани (остеопения, остеопороз), повышен риск переломов, саркопения (уменьшение мышечной ткани);
- урогенитальные симптомы – атрофический вульвовагинит, учащенное мочеиспускание, циститы, недержание мочи, дизурия.
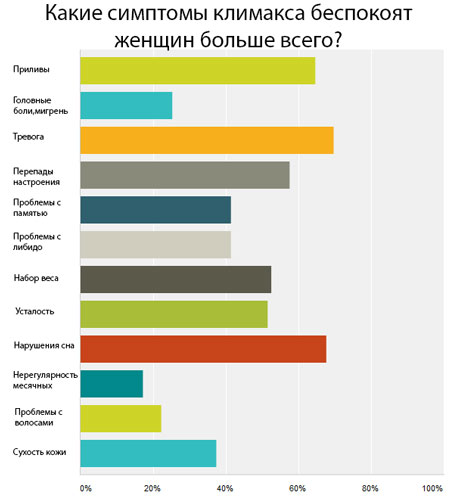
Еще раз хочется обратить внимание – несмотря на то, что большинство женщин обращается к гормональной терапии из-за вазомоторных симптомов (приливы, потливость), тревожности и нарушений сна, намного важнее предотвратить раннее развитие сердечно-сосудистых заболеваний, ожирения и остеопороза!
Какое обследование проводится перед МГТ
Перед назначением менопаузальной гормональной терапии необходимо обследование (впрочем, которое необходимо проводить хотя бы раз в год и без терапии всем сознательным женщинам старше 45 лет).
Обязательные обследования:
- уточнение личного и семейного анамнеза: гистер- или овариэктомия, раки репродуктивных органов, тромбозы, остеопороз/переломы, сердечно-сосудистые заболевания, заболевания ЖКТ, диабет, деменция, заболевания щитовидной железы, курение/алкоголизм, питание, физические нагрузки;
- общее обследование: индекс массы тела, артериальное давление, клинический анализ крови, биохимический анализ крови, липидограмма;
- гинекологическое исследование: онкоцитология (РАР_тест), УЗИ органов малого таза на 5-7 день менструального цикла либо в любой день при отсутствии менструаций (при толщине эндометрия до 4 мм МГТ не противопоказана, до 7 мм – прогестагены 12-14 дней и контроль УЗИ на 5-й день «менструации»; > 7 мм – гистероскопия и диагностическое выскабливание);
- обследование молочных желез – маммография на 5-10 день менструального цикла либо в любой день при отсутствии менструаций (после 40 лет ежегодная);
- гормональное обследование: ТТГ.
Дополнительные обследования (при соответствующих данных анамнеза):
- УЗИ печени;
- кровь на тромбофилические мутации;
- гемостазиограмма +Д-димер;
- денситометрия поясничного отдела позвоночника и шейки бедра;
- колоноскопия;
- гормоны на 2-3 день менструального цикла (прогестерон на 20 день), ФСГ, Е2, Пролактин, АМГ, ингибин В;
- витамин D, кальций;
Когда пора начинать менопаузальную гормональную терапию?
Как только появится дефицит! Потому что каждый день, прожитый без гормонов, наносит необратимый удар. Атеросклероз, который запустился, уже не остановить. МГТ, назначенная с опозданием, замедлит прогрессию, но она не гарантирует избавления от болезни. Чтобы не упустить момент, надо пройти тест на определение не только овуляции, но и фолликулостимулирующего гормона (ФСГ), который вырабатывается в гипофизе. Когда у женщины снижаются эстрогены, она еще может менструировать, но это не означает, что у нее достаточное количество гормонов. Поэтому Международное общество по менопаузе рекомендует женщинам, начиная с 35 лет, определять уровень фолликулостимулирующего гормона. И, когда он повышается больше 25 мЕд/л и/или появляются нарушения цикла – пора начинать МГТ.
Но проблема в том, что диапазон нормы ФСГ огромен, и для каждой женщины уровень свой. В идеале нужно сдать анализы крови на гормоны в период максимального расцвета – с 19 до 23 лет. Это и будет вашей индивидуальной идеальной нормой. А начиная с 45 лет ежегодно сверять с ней результаты. Но даже если вы впервые слышите о ФСГ – лучше поздно, чем никогда: в 30, 35, 40 лет имеет смысл выяснить свой гормональный статус, чтобы ближе к критическому возрасту было, на что ориентироваться.
Как самостоятельно понять, что пришло время МГТ?
Уровень эстрогенов снизился, если:
- сбился цикл;
- определение кислотности (pH) влагалища (норма 3,8 – 4,4, при менопаузе выше 5-6);
- появились папилломы;
- кожа и слизистые оболочки сухие;
- поднимается давление;
- уменьшилось сексуальное влечение;
- пропала уверенность в себе;
- лишний вес не поддается диетам;
- внутренняя сторона плеч стала дряблой;
- привычные физические нагрузки кажутся слишком тяжелыми.
Препаратов огромное количество, какие из них наиболее безопасны?
Действует принцип «минимальности» и «натуральности»!
Для менопаузальной гормональной терапии применяются различные препараты, которые могут быть разделены на несколько групп:
- эстроген-гестагенные комбинации (их существует очень большое количество, это основная группа препаратов для МГТ);
- эстрогены (монотерапия), применяются исключительно у женщин с удаленной маткой (также эстрогены используются местно – во влагалище для лечения симптомов атрофического вагинита).
«Натуральные» эстрогены – это препараты эстрогенов, которые по химической структуре идентичны эстрадиолу, синтезируемому в организме женщин. Благодаря современным технологиям создан синтетический эстрадиол, но по своей химической структуре он идентичен натуральному Эстрадиол–17b.
«Натуральные» гестагены – производные прогестерона (микронизированный прогестерон и Дидрогестерон), по своим эффектам наиболее точно соответствуют эндогенному гормону. Не имеют андрогенной, анаболической и кортикоидной активности.
На сегодняшний день таким критериям более всего соответствует препарат Фемостон. Препараты линейки фемостона имеют различные дозировки, что укладывается в один из основных постулатов современной концепции МГТ – использование наименьшей возможной дозировки, которая сохраняет эффективность.
Препараты для двухфазной терапии – когда еще есть месячные
Фемостон 1/10 и Фемостон 2/10
В состав Фемостона 1/10 входят 28 таблеток. 14 белых, содержащих 1 мг Эстрадиола, и 14 серых, содержащих 1 мг Эстрадиола и 10 мг Дидрогестерона.
Состав Фемостона 2/10 отличается только количеством Эстрадиола
Препараты для монофазной терапии – когда месячные отсутствуют
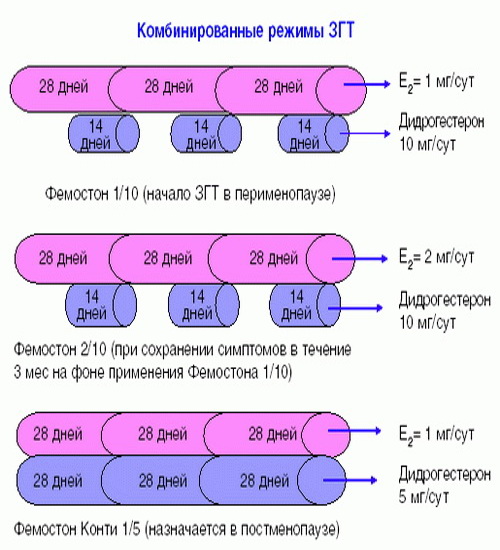
Фемостон конти 1/5 и Фемостон мини 0,5/2,5
В состав Фемостона конти 1/5 входят 28 таблеток, содержащих 1 мг Эстрадиола и 5 мг Дидрогестерона.
В состав Фемостона мини 0,5/2,5 входят 28 таблеток, содержащих 0,5 мг Эстрадиола и 2,5 мг Дидрогестерона.
Схемы приема МЗТ
Ниже представлена более подробная схема первоначального назначения препаратов фемостон в пременопаузе (то есть до прекращения менструаций, но при наличии характерных климактерических симптомов). Пациенткам, у которых менструации не прекратились, рекомендуют начинать лечение в первый день менструального цикла. Пациенткам с нерегулярным менструальным циклом целесообразно начинать лечение после 10-14 дней монотерапии прогестагеном («химический кюретаж»).
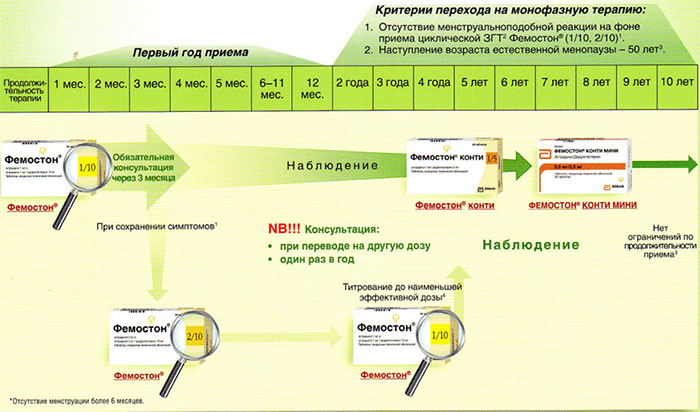
Далее Вашему вниманию представлен алгоритм первоначального назначения препарата фемостон в постменопаузе (то есть когда уже прошел год и более после последней менструации).
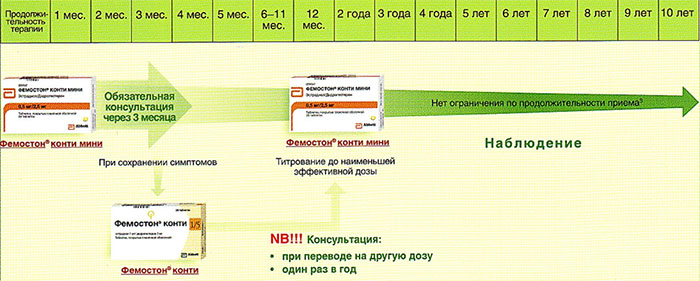
Какой способ применения препаратов лучше?
Трансдермальное (накожное) нанесение позволяет избежать первой стадии печеночного метаболизма, благодаря чему колебания концентрации эстрадиола в плазме крови при применении накожных препаратов незначительны. Метаболизм и выведение эстрадиола при трансдермальном введении подобен метаболизму натуральных эстрогенов.
Большинству пациентов желательно использовать оптимальную и наиболее безопасную на сегодняшний день схему: Дивигель накожно + Утрожестан интравагинально.

Дивигель — существует в двух формах 1,0 мг эстрадиола и 0,5 мг эстрадиола
Схема приема для женщин, у которых сохранена менструальная функция, назначается врачом. Обычно средство прописывают циклом с первого дня после окончания менструации (5 день цикла) в течение 25 дней, после овуляции (c 16 по 25 день цикла) нужно добавлять препараты гестагенов.
Утрожестан – содержит прогестерон микронизированный, существует в двух формах — 100 и 200 мг.
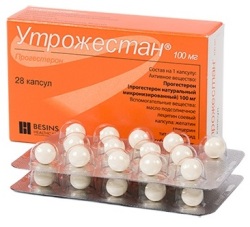
При МГТ в перименопаузе на фоне приема эстрогенов препарат Утрожестан применяется по 200 мг/сут в течение 10-12 дней.
При МГТ в постменопаузе в непрерывном режиме препарат Утрожестан применяется в дозе 100 мг с первого дня приема эстрогенов.
При болях в молочной железе можно добавить прожестожель ежедневно по 1 дозе на каждую молочную железу 2-4 недели.
Противопоказаниями для заместительной гормонотерапии являются:
- диагностированный или подозреваемый рак молочной железы, рак молочной железы в анамнезе;
- диагностированные или подозреваемые эстрогензависимые злокачественные образования;
- вагинальные кровотечения неясной этиологии;
- предшествующая тромбоэмболия вен (тромбоз глубоких вен, тромбоэмболия легочных сосудов);
- активная или недавно перенесенная артериальная тромбоэмболия;
- острые заболевания печени, а также заболевания печени в анамнезе (до нормализации лабораторных показателей функции печени);
- порфирия.
Нужен ли женщинам тестостерон?
Согласно рекомендациям Международного общества по менопаузе (International Menopause Society (IMS)) основное показание для применения тестостерона – лечение уменьшенного сексуального влечения, которое заставляет данную женщину испытывать значительные страдания. До рассмотрения вопроса о проведении терапии тестостероном необходимо решить вопросы, связанные с другими причинами нарушенного сексуального желания и/или возбуждения. К ним относятся диспареуния, депрессия, побочные эффекты лекарственных препаратов, проблемы взаимоотношений и другие проблемы со здоровьем, влияющие на женщину или ее партнера.
В настоящее время возможно применение трансдермальных препартов. На отечественном фармацевтическом рынке существует только один вариант – Андрогель, но его применение у женщин является «off-label», то есть не разрешено инструкцией. Обычно назначается 1/5 пакета в день (то есть 1 г геля/10 мг тестостерона).
Еще более перспективным может стать интравагинальная форма тестостерона, которая также может оказывать благоприятное действие при лечении вульвовагинальной атрофии.
Ключевые положения по применению препаратов тестостерона
- Уровни андрогенов у женщин снижаются с возрастом, при этом нет значительного изменения, связанного с естественной менопаузой.
- Существуют убедительные доказательства того, что андрогены влияют на сексуальную функцию женщины, и что терапия тестостероном может быть полезной для женщин, которые ощутили утрату сексуального желания и/или возбуждения.
- До рассмотрения вопроса о терапии тестостероном женщины должны быть в полной мере обследованы для выявления других, поддающихся лечению причин сексуальной дисфункции, которые должны быть решены.
Самые частые заблуждения:
А как же рак молочной железы, ведь это самая главная причина смерти у женщин?
В этом утверждении много заблуждений. На самом деле рак молочной железы – причина смертности в 4% случаев. Ведущая причина преждевременной смерти – сердечно-сосудистые заболевания (50%), которые запускает инсулинорезистентность. А она возникает на фоне гормональных нарушений.
Что касается самого рака молочной железы, то, когда врачи выявляют его на маммографии, то есть размер опухоли более 1 мм, заболеванию уже более пяти лет. Рак развивается очень медленно. Если вдруг женщина, у которой пока не видно опухоли при маммографии, все же получит гормоны, то препараты лишь помогут проявить существующую онкологию. А так как большинство пациенток на МГТ внимательнее относятся к своему здоровью и регулярно обследуются, опухоль, скорее всего, будет вовремя обнаружена. Что касается статистики, цифры примерно такие: в группе принимающих МГТ 2 случая рака на 1000 женщин. В группе не принимающих – 1. То есть в абсолютных цифрах дополнительный 1 случай на 1000 женщин. При этом все остальные виды рака достоверно снижаются.
Гормоны вызывают побочные эффекты и от них толстеют?
Новые низкодозированные и высокоселективные препараты направлены четко на мишень. Врачи на протяжении многих лет наблюдали за тысячами женщин, которые получали МГТ? Сегодня уже есть уникальные гестагены, метаболически нейтральные, они не приводят к ожирению и вместе с тем не понижают тестостерон, если у женщины нет его избытка. Выработаны и новые схемы лечения. Иногда при применении таблеток с эстрогенами, где-то в 10% случаев, бывают головные боли и боль в венах. В этом случае они заменяются на трансдермальные формы в виде геля.
Зачем мне принимать гормоны, если у меня нет приливов и отличное самочувствие?
Вместе с падением уровня гормонов возникает риск развития возрастных болезней: повышается артериальное давление, возникает ожирение, увеличивается риск развития сахарного диабета второго типа, подагры, остеопороза и онкологических заболеваний.
Вместо таблеток лучше принимать травы и различные фитоэстрогены?
Эффективность данных препаратов по устранению вазомоторных симптомов составляет 30%, что равно эффективности плацебо. При этом данная группа препаратов никаким образом не оказывает профилактического действия на возрастные заболевания (сердечно-сосудистые, онкологические заболевания, остеопороз, ожирение и сахарный диабет).
Заместительная гормонотерапия: преимущества и риски применения, обзор видов ЗГТ и препаратов

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 21.04.2020
- Время чтения: 1 mins read
Гормонозаместительная терапия (HRT) – применение фармакологических препаратов, восполняющих недостаток гормонов в организме женщины. ГЗТ может проводиться с использованием только эстрогена или комбинации эстрогена и прогестерона. ЗГТ назначается, когда яичники больше не производят адекватное количество этих гормонов (например, в менопаузе).
Что такое эстроген и прогестерон?
Эстроген и прогестерон – это гормоны, которые в основном вырабатываются яичниками.
Эстроген вызывает утолщение слизистой оболочки матки, подготавливая ее к возможной имплантации оплодотворенной яйцеклетки. Также гормон влияет на усвоение кальция, стимулирует образование костной ткани и уменьшает ее резорбцию и помогает поддерживать нормальный уровень холестерина в крови. Кроме этого, гормон вызывает утолщение стенки влагалища и увеличение выработки вагинальной смазки.
По мере приближения менопаузы выработка яичниками эстрогена уменьшается. Пониженные или изменяющиеся уровни эстрогена вызывают симптомы менопаузы – приливы жар, сухость влагалища и связанную с этим болезненность при половом акте. Также развиваются остеопороз и атеросклероз.
Зачем принимают прогестерон?
При помощи гормонозаместительной терапии в организм доставляется эстроген, который ослабляет некоторые симптомы менопаузы и помогает предотвратить остеопороз и другие патологии. Гормон назначают женщинам, у которых сохранена матка.
Вместе с эстрогеном прогестерон используется для защиты слизистой оболочки матки. Если эстроген применять без прогестерона – это увеличивает риск развития у женщины рака эндометрия.
В период фертильности женщины клетки эндометрия отмирают, отлущиваются и выводятся с кровью во время менструации. Когда эндометрий больше не слущивается, эстроген может вызвать чрезмерный рост клеток в матке, состояние, которое может привести к раку. Прогестерон вызывает истончение слизистого слоя матки, за счет чего снижает риск рака эндометрия.
У женщин, принимающих прогестерон, могут возникать ежемесячные кровотечения, или их вообще не будет, все зависит от того, какая гормонозаместительная терапия применяется. Непрерывный совместный прием эстрогена и прогестина приводит к уменьшению ежемесячных кровотечений или отсутствию.
Женщинам, перенесшим гистерэктомию (удаление матки с помощью хирургической операции), как правило, прогестерон не назначается. Это важный момент, потому что монотерапия эстрогенами имеет меньше долгосрочных рисков, чем комбинированная, которая использует сочетание эстрогена и прогестерона.
Виды гормонозаместительной терапии (ЗГТ)
Существует два основных типа HRT:
- Монотерапия эстрогенами (ET) . Применяются только препараты эстрогенов. Гинеколог чаще всего назначает низкую дозу эстрогенов, которую женщина получает при ежедневном приеме таблеток или использовании пластыря. Существуют формы выпуска эстрогена в виде вагинального крема, кольца, геля, спрея суппозиториев. Гинеколог назначает препарат с минимальной дозировкой эстрогена, но достаточной для облегчения всех симптомов менопаузы и/или профилактики остеопороза. Этот тип ЗГТ используется, если женщина перенесла гистерэктомию.
- Эстроген/прогестерон гормональная заместительная терапия. Эта форма ЗГТ сочетает в себе комбинацию эстрогена и прогестина (прогестин – синтетическая форма прогестерона). Этот тип HRT используется, если у женщины сохранена матка.
К другим типам ЗГТ относятся:
- Применение препаратов, содержащих комбинацию эстрогенов и андрогенов.
- Монотерапия прогестинами.
- Применение только андрогенов.
В России гормонозаместительная терапия с применением андрогенов не используется, так как пока не зарегистрировано ни одного препарата, содержащего андрогены, разрешенного к применению для женщин.
Наиболее часто используемые при гормонозаместительной терапии препараты
Ниже перечислены названия некоторых, но не всех, препаратов заместительной гормонотерапии.
| Форма выпуска | Наименование | Действующее вещество | Дозировка |
| Таблетки для приема внутрь | Овестин | эстриол (естественный женских половой гормон) | 2мг № 30. |
| Ливиал |
Преимущества приема гормонозаместительной терапии
Применение гормонозаместительной терапии позволяет устранить:
- Приливы жара.
- Сухость влагалища, которая может привести к болезненным интиным отношениям.
- Остальные симптомы менопаузы, такие как ночное потоотделение и сухая, зудящая кожа.
Другие преимущества применения HRT включают:
- Снижение риска развития остеопороза и снижение риска переломов костей.
- Улучшение настроения и общего самочувствия у некоторых женщин.
- Снижение риска потери зубов.
- Снижение риска развития рака толстой кишки.
- Уменьшение риска развития сахарного диабета.
- Умеренное улучшение болей в суставах.
- Более низкий уровень смертности для женщин, которые принимают гормонозаместительную терапию в возрасте 50 лет.
Каковы риски приема гормонов при гормонозаместительной терапии?
ЗГТ помогает женщинам легче пройти через менопаузу и предотвратить развитие многих заболеваний, однако, лечение гормонами, как и любыми рецептурными или даже безрецептурными лекарствами, не всегда безопасно.
Известные риски для здоровья при применении ЗГТ включают:
- Повышенный риск рака эндометрия . Если у женщины сохранена матка и она не принимает прогестин совместно с эстрогеном.
- Повышенный риск тромбообразования и инсульта (условно) . По результатам исследований, у женщин, применяющих ЗГТ в течение 5 лет, в период постменопаузы статистически значимого повышения риска развития инсульта не установлено. Также некоторые исследования показывают, что применение местных препаратов эстрогена в виде вагинального крема и пластыря, может уменьшить риск тромбообразования.
- Повышенная вероятность развития заболеваний желчного пузыря/желчнокаменной болезни.
- Повышенный риск развития деменции. Если применение гормонозаместительной терапии начинается после того, как женщина находится в менопаузе в течение 10 лет.
Большая часть представленной ниже информации о пользе и рисках гормонозаместительной терапии для сердца и молочной железы основана на исследованиях WHI – одного из крупнейших исследований, проведенных в области гормональной терапии.
Инициатива по охране здоровья женщин (WHI) – это долгосрочное национальное исследование в области здравоохранения, посвященное стратегиям профилактики заболеваний сердца, рака груди, колоректального рака, а также переломов, связанных с остеопорозом у женщин в постменопаузе.
Исследование тестировало влияние гормональной терапии, диетической модификации (DM) и/или добавок кальция и витамина D на здоровье (CaD) женщин. Оно началось в 1993 г., в нем приняло участие 161808 женщин в возрасте 50-79 лет. Начальный период исследования закончился в 2005 году, затем продолжились расширенные исследования WHI (2005-2010, 2010-2020).
ЗГТ и сердце
Недавний анализ результатов исследований WHI фактически показывает, что риск заболеваний сердца в менопаузе связан в большей степени с преклонным возрастом участников эксперимента, чем с применением гормонотерапии. Исследование также показало, что ЗГТ, назначаемая более молодым женщинам в начале менопаузы, снижает у них риск развития сердечно-сосудистых заболеваний.
Повышенный риск развития сердечно-сосудистых заболеваний наблюдается только у женщин, принимающих длительную комбинированную терапию эстроген-прогестином, если они начинают прием препаратов в возрасте 63-65 лет (то есть через 10 лет после наступления менопаузы).
У женщин, которые начинают EPT в возрасте 50 лет (или в течение первых 5-10 лет менопаузы), риск ССЗ не увеличивается.
Доказательств того, что монотерапия эстрогенами (ET) увеличивает риск заболеваний сердца, не получено. Анализ возраста с момента наступления менопаузы фактически показывает более низкий риск развития ССЗ у тех женщин, которые начали прием эстрогенов с появлением первых симптомов менопаузы.
В настоящее время не рекомендуется применять ЗГТ исключительно с целью профилактики сердечно-сосудистых заболеваний. Однако, все эти исследования подтверждают, что женщинам, приближающимся к менопаузе, необходимо назначать ЗГТ в течение короткого промежутка времени, поскольку применение ЗГТ безопасно и позволяет уменьшить долгосрочный риск развития сердечно-сосудистых патологий.
Гормонозаместительная терапия и рак груди у женщин в менопаузе
Диагноз рака груди увеличивается, когда комбинация EPT (эстрогена и прогестина) используется в течение 3-5 лет. Это означает, что из 10000 женщин, которые используют комбинированную ЗГТ более 5 лет, развиваются 8 дополнительных случаев диагностированного рака молочных желез. Однако, результаты исследований WHI показали, что у женщин, принимавших только препараты эстрогена, не увеличивался риск рака молочной железы даже после 11 лет использования.
Когда женщина прекращает прием ЗГТ, любое потенциальное увеличение у нее риска рака молочной железы быстро возвращается к обычному среднестатистическому показателю среди женщин ее возраста.
Исходя из этого, ЗГТ может быть безопасным вариантом, для практически всех (за исключением противопоказаний) женщин в возрасте 50 лет (поскольку они, как правило, имеют более низкий риск развития рака груди по сравнению с пожилыми женщинами).
Насколько безопасно раннее начало приема ЗГТ?
Одна из проблем всех исследований, в том числе WHI, относительно пользы и рисков применения ЗГТ заключается в том, что большинство женщин, участвующих в эксперименте, начинали принимать гормоны после 60-63 лет. А женщины, как правило, нуждаются в ЗГТ в начале менопаузы, около 50 лет.
Исходя из этого, проводятся новые исследования, цель которых: выявить риски и преимущества лечения гормонами у женщин в возрасте 50 лет. Согласно одному из таких последних исследований, применение ЗГТ у женщин в самом начале постменопаузы, значительно снижает смертность, сердечные приступы и сердечную недостаточность. Прием ЗГТ у этих женщин в течение 10 лет не увеличил у них риск рака молочной железы.
Кто не должен принимать гормонозаместительную терапию (ЗГТ)?
ЗГТ обычно не рекомендуется для следующих групп женщин:
- Злокачественная опухоль в настоящий момент или перенесенный рак молочной железы.
- Рак эндометрия, в том числе в анамнезе.
- Влагалищное кровотечение неустановленной этиологии.
- Внутриматочные периодические кровотечения до выяснения причины кровотечений и ее устранения.
- Перенесенный инсульт.
- Беременность или подозрение на нее.
Каковы побочные эффекты ЗГТ?
Наиболее распространенными побочными эффектами ЗГТ являются:
- Ежемесячное кровотечение (если прогестин дается циклически).
- Нерегулярные кровянистые выделения.
- Повышенная чувствительность молочных желез.
- Менее распространенные побочные эффекты ЗГТ.
- Задержка жидкости, отеки.
- Головные боли (включая мигрень).
- Пигментация кожи (коричневые или черные пятна).
- Повышенная плотность груди, что усложняет интерпретацию маммограммы.
- Раздражение кожи при применении трансдермальной терапевтической системы (гормонального пластыря).
Как можно уменьшить побочные эффекты ЗГТ?
Побочные эффекты от приема препаратов с гормонами можно уменьшить, регулируя дозировку или форму принимаемого препарата. Этим занимается гинеколог.
Самостоятельно вносить изменения в ЗГТ или прекращать применение гормональных препаратов без предварительной консультации с гинекологом нельзя.
Можно ли принимать гормоны самостоятельно?
Гинеколог определит преимущества и риски использования ЗГТ, основываясь на индивидуальном течении менопаузы и состоянии организма. Самостоятельная терапия гормонами не допускается ни в каких случаях.
Есть ли альтернатива?
Для предотвращения развития сердечно-сосудистых заболеваний можно проконсультироваться с гинекологом и кардиологом о других методах профилактики ССЗ. Например, снижение артериального давления и холестерина возможно при помощи доступных лекарственных препаратов.
Для профилактики остеопороза доступны альтернативные методы лечения – прием бисфосфонатов, препаратов кальция и витамина D).
Как долго можно принимать ЗГТ?
Поскольку исследования по применению заместительной терапии продолжаются, женщинам следует ежегодно пересматривать план лечения с гинекологом. Гинеколог может порекомендовать прекратить прием препаратов, если у пациентки подозревается развитие какой-либо патологии (связанной с ЗГТ или нет) до получения результатов обследования.
Как узнать, подходит ли женщине заместительная гормонотерапия?
Баланс потенциальных рисков и неоспоримых преимуществ ЗГТ различается для женщины индивидуально, в зависимости от ее возраста, семейного и собственного анамнеза, а также присутствующих патологий.
Чтобы применение ЗГТ приносило пользу для здоровья и имело минимум побочных эффектов, вопрос приема препаратов необходимо согласовать с гинекологом, принимать только назначенные им препараты и под периодическим контролем состояния организма.
Гормонозаместительная терапия при климаксе у женщин

Первые симптомы климакса появляются у женщин после 35-40 лет. В отличие от мужского, женский организм даёт чёткий сигнал о гормональных изменениях — у женщины прекращается менструация, потому что угасает работа яичников и некоторых эндокринных желёз.
СТОИМОСТЬ ЛЕЧЕНИЯ ПРОБЛЕМ КЛИМАКСА В НАШЕЙ КЛИНИКЕ В САНКТ-ПЕТЕРБУРГЕ

Звоните бесплатно: 8-800-707-1560
*Клиника имеет лицензию на оказание этих услуг
Что представляет собой климакс у женщин
Условно период гормональной перестройки делится на этапы:
Пременопауза . Период угасания работы яичников. Длится 2-3 года. Помимо яичников, стареют структуры гипоталамуса. Они производят огромное количества ФСГ (фолликулостимулирующего гормона), что приводит к дисбалансу ЛГ (лютеинизирующего гормона). Овуляция случается не в каждом месяце, уровень прогестерона падает, шансы на вынашивание ребёнка стремительно сокращаются.
Особенно это касается курящих женщин, а также тех, кто периодически или регулярно употребляет алкоголь. Хотя самочувствие у 90% женщин в период пременопаузы остаётся без изменений. Остальные 10% ощущают приливы, ночную потливость, перепады настроения, головные боли и сильные маточные кровотечения.
Менопауза или климакс . В этот период яичники полностью прекращают свою работу. Это вызывает сильнейший гормональный сбой. Эстроген падает до минимума, у женщины полностью прекращается менструация. Она отмечает у себя сухость влагалища, излишнюю потливость, замещение железистой ткани груди соединительной тканью, что приводит к растяжению грудных желез. Кожа становится более сухой, морщинистой.Некоторые женщины полностью теряют интерес к сексу, у них наблюдается недержание мочи, обостряются мочеполовые инфекционные заболевания. Климакс наступает в возрасте 45-50 лет, хотя может возникнуть и после 36.
Постменопауза . Включает 12 месяцев после последней, обычно очень обильной менструации. У женщины наблюдается сильнейший дисбаланс гормонов, увеличивается уровень тестостерона. К гормональным проблемам прибавляются сердечно-сосудистые заболевания, вымывание кальция из костей, проблемы с суставами, сильные маточные кровотечения, риск развития диабета.
Зачем нужна гормональная замещающая терапия при женском климаксе
В связи с резким изменением гормонального фона, женщины довольно сильно ощущают физиологическую перестройку, в то время как мужчины долгое время могут не догадываться о гормональном сбое.
В климактерический период женщины отмечают у себя следующие симптомы:
- резкий набор веса, фигура становится «заплывшей», полнеют даже худые женщины;
- перепады настроения приводят к ссорам с супругом и ухудшению семейной жизни;
- тревожные расстройства, депрессия;
- диагностируется гипергликемия;
- часто наблюдается недержание мочи;
- увеличивается риск сердечно-сосудистых патологий;
- обостряются гинекологические проблемы (гиперплазия, миома, эндометриоз).
Заместительная гормональная терапия включает препараты, компенсирующие недостаток эстрогена и устраняющие типичные для климакса проблемы. У женщины уменьшаются приливы, она перестаёт сильно потеть. Благодаря поддержанию слизистой поверхности влагалища влажной, женщина может не отказываться от сексуальных отношений. Синтетические гормоны препятствуют вымыванию кальция из костей, что значительно снижает риск переломов и потери зубов.
Единственная проблема, не решаемая заместительной гормонотерапией — это депрессия. На начальных этапах, когда избыток адреналина, тестостерона и кортизола вызывают повышенную тревожность и бессонницу, синтетические заменители эстрогена способны помочь. Однако депрессия лечится совсем другими препаратами, хотя замещающая гормональная терапия существенно улучшает психологическое состояние.
Показания и противопоказания
Благодаря приёму синтетических гормонов решается ряд проблем со здоровьем:
- снижается риск тромбообразования;
- искусственный аналог эстрогена защищает стенки сосудов от налипания холестериновых бляшек;
- увеличивается минерализация и плотность костей;
- стабилизируется вес;
- улучшается состояние кожи;
- снижается риск развития злокачественных новообразований.
Гормонозамещающая терапия способна устранить всё вышеперечисленное, у женщины улучшается общее самочувствие, останавливается атрофия половых органов, предупреждаются сердечно-сосудистые заболевания. Но приём искусственных гормонов — это серьёзная нагрузка на организм.
Синтетические гормоны вызывают повышенную свёртываемость крови, что повышает риск инфаркта и инсульта. Их приём запрещён, если женщина имеет следующие заболевания:
- печёночная или почечная недостаточность;
- тромбоз вен;
- миома матки с сильными кровотечениями;
- онкологические новообразования женской репродуктивной системы;
- эндометриоз;
- поликистоз яичников;
- сахарный диабет 1 типа;
- липидный дисбаланс, высокое содержание триглицеридов;
- эпилепсия, шизофрения;
- бронхиальная астма;
- ревматизм;
- мастопатия.
По этой причине нельзя проводить самостоятельное лечение и принимать гормональные препараты по чужим советам. Это может нанести серьёзный ущерб здоровью, а также вызвать развитие рака.
Анализы перед назначением замещающих гормональных препаратов
Чтобы полностью убедиться в необходимости гормональной терапии, а также в отсутствии противопоказаний, женщине следует пройти ряд анализов и исследований, на которые направляет гинеколог или эндокринолог.
К ним относятся:
- осмотр гинеколога;
- УЗИ матки;
- влагалищный мазок на микрофлору;
- цитологический мазок из шейки матки;
- общий анализ крови;
- анализ на половые гормоны;
- анализ на гормоны щитовидной железы (ТТГ, Т3, Т4 и анти ТПО);
- анализ крови на глюкозу;
- анализ на печёночные пробы (АЛТ, АСТ, альбумин, билирубин, щелочная фосфатаза);
- обследование маммолога;
- УЗИ щитовидной железы;
- Измерение давления, вычисление индекса массы тела.
Только имея полное представление о состоянии здоровья женщины врач имеет право назначать замещающие гормональные препараты.
Формы гормонов для гормонозаместительной терапии при климаксе
На сегодняшний день существует множество форм препаратов для устранения симптомов климакса. Наиболее распространёнными формами гормональных медикаментов являются:
- Оральные таблетки. Они содержат стероидные гормоны гестагены и эстрогены. Преимуществом таблеток является доступная стоимость, удобство использования, высокая эффективность. К недостаткам можно отнести: раздражение желудочно-кишечного тракта, неблагоприятное воздействие на печень, длительный накопительный эффект, резкое снижение эффективности при пропуске приёма таблетки.
- Внутримышечные инъекции. Одного укола хватает на 4 недели, затем делается новая инъекция. К положительным моментам можно отнести длительный эффект, но инъекции вызывают резкий гормональный скачок, что не подходит женщинам с хроническими заболеваниями.
- Гормональные пластыри. Данная форма не вызывает резких гормональных перепадов, не влияет на печень и ЖКТ. Пластырь поддерживает оптимальный уровень гормонов в крови, что позволяет совмещать гормоны с другими препаратами. Однако женщине нельзя ходить в бассейн, принимать душ, посещать сауну и тренировки. Пластыри меняются один раз в неделю.
- Внутриматочные спирали. Помимо защиты от нежелательной беременности, спираль выделяет определённое количество эстрогена. Однако спираль подходит далеко не всем, зато подходит женщинам с миомой матки. Спираль ставит только гинеколог после тщательного обследования.
- Гель, мазь или крем. Используется женщинами, которым в силу заболеваний противопоказаны таблетки или инъекции. Гель наносится ежедневно, действующее вещество попадает сразу в кровь, минуя ЖКТ и печень. Препарат имеет небольшую дозировку, поэтому помогает только при небольших гормональных сбоях.
- Гормональные свечи. Обладают локальным действием, восстанавливают нужный уровень увлажнённости влагалища и других слизистых поверхностей. В некоторых случаях обладают антисептическим действием. Недостатком свечей является то, что они устраняют в основном мочеполовые нарушения, поэтому их выписывают как дополнительное к пероральным препаратам средство.
Фитоэстрогены при климаксе
В период предклимакса, когда гормональный дисбаланс ещё не так очевиден, женщине назначают фитоэстрогены — это нестероидные соединения, схожие по строению с эстрадиолом. Они имеют растительное происхождение, поэтому оказывают мягкое воздействие без побочных эффектов. Несмотря на натуральность, фитоэстрогены нужно принимать под контролем врача, потому что при неумеренном приёме возникают осложнения.
Эффект воздействия фитоэстрогенов был замечен фермерами, которые отметили, что овцы, питающиеся клевером, страдали бесплодием и опухолями репродуктивной сферы. Лабораторные исследования доказали, что ряд растений имеет в своём составе нестероидные соединения, которые могут оказывать влияние на гормональный фон не хуже стероидных препаратов.
В большом количестве фитоэстрогены содержатся в пиве, сое, злаковых культурах. Такие препараты значительно облегчают симптоматику климакса, но их нужно принимать долгие годы без перерыва и только под наблюдением врача и систематической сдачей анализов.
Наиболее распространённые мифы о замещающей терапии у женщин
Многие женщины отказываются от замещающей гормональной терапии, потому что руководствуются мифами, широко распространёнными среди обывателей. Вот наиболее распространённые мифы:
- Препараты вызывают привыкание. На самом деле никакого привыкания не происходит, потому что гормональный фон затухает сам по себе. Нужно только вовремя сменить препарат или дозировку, чтобы поддерживать нормальное самочувствие.
- Гормоны вызывают ожирение. Действительно, дисбаланс гормонов приводит к набору лишнего веса. Виновником является избыток тестостерона. Но гормональная терапия наоборот приводит вес в норму. Некоторая прибавка в весе произойдёт, но ИМС будет соответствовать критериям здоровья.
- Разовьётся онкология. Деление клеток — это особенность человеческого организма. Новообразования возникают как при приёме гормональный препаратов, так и без них. Избыток эстрогена действительно вызывает различные опухоли, но при грамотно подобранной дозировке гормоны станут хорошей профилактикой рака органов детородной сферы в климактерический период.
Побочные эффекты
Действительно, гормональная терапия имеет ряд побочных эффектов:
- тромбоэмболия;
- остеопороз;
- приливы;
- отечность;
- потеря веса;
- молочница;
- тошнота и рвота.
10% женщин отмечало у себя вышеперечисленные симптомы. Но все они много курили или имели лишний вес. Побочные эффекты имеют препараты старого поколения, а современные медикаменты оказывают лишь положительное влияние. Многие пациентки отмечают стабилизацию или даже снижение веса, улучшение состояния волос и кожи, эмоциональную стабильность.
Чтобы избежать Приём гормональных препаратов не должен длиться свыше 8-10 лет. После первых 5 лет возможная полная смена препаратов, потому что у пациентки происходят другие изменения, и это нужно учитывать.
Эффект замещающей гормональной терапии для женщины
Многолетние исследования позволяют отметить эффект гормонозамещающей терапии. Женщины, принимающие синтетические гормоны при климаксе, выглядели и ощущали себя более здоровыми, чем их сверстницы, отказавшиеся от лечения.
К положительным результатам ГЗТ относят:
- уменьшение частоты переломов костей в пожилом возрасте;
- снижение вымывания кальция из костей, профилактика остеопороза;
- уменьшается уровень сахара в крови;
- атеросклеротическое поражение сосудов у женщин старше 60 лет;
- после гормональной терапии было выражено в гораздо меньшей степени;
- прекращалась атрофия мочеполового тракта;
- сохранялась целостность хрящевой ткани и межпозвоночных диском, женщины практически не страдали хромотой и искривлением позвоночника;
- снижался риск развития рака груди и матки после 50 лет.
Следует отметить, что эффективность гормональной замещающей терапии особенно заметна у женщин моложе 60 лет. Поэтому лучше начать лечение как можно раньше и не затягивать с визитом к врачу. Женщинам старше 60 лет рекомендуется поддерживающая терапия.



